| Похожие рефераты | Скачать .docx | Скачать .pdf |
Реферат: История родов
Національний медичний університет ім. О.О. Богомольця
Кафедра акушерства та гінекології №3
Зав. кафедри: пр. ГАЛОТА В.Я.
Викладач: КАРПАНЬ Л.І.
ІСТОРІЯ
ФІЗІОЛОГІЧНИХ ПОЛОГІВ
*******************
Куратор: студентка IV курсу
3 медичного факультету
Моргун О.Ю.
Київ 1998 I . Паспортні дані (загальні данні про породілля)
Прізвище: ***, Ім’я: ******, По батькові: **********;
Вік: 20 років; Професія:інженер; Місце роботи: тимчасово не працює;
Місце проживання: м. Київ, *************************************************;
Дата народження: **.**.78 р.
Дата вступу до клініки: 08.10.98 р. в 22:05.
Діагноз при вступі: Вагітність перша, 39 тижнів. Головне предлежання.
Скарги вагітності: Скаржется на переймоподібний біль внизу черева, тривалістю 15-20 секунд з перервою 10-12 хвилин.
II . Анамнез.
2.1 Спеціальний анамнез.
Перша менструація була у 13 років, установилась у13 з половиною років, по 5 днів через 28 діб. Кількість втрачаємої кровіпомірна. Болі під час метструації не виникали. Характер менструації після початку статевого життя, пологів не змінився. Початок статевогожиття з 17 років. Остання менструація була 28.12.97 р. Перше ворушіння плоду 05.05.98 р. Опущення черева відбулося 27.09.98 р.
Вираховування строку пологів.
1. По овуляції - від першого дня очікуванної овуляції, але менструації, яка не наступила - 14 днів -16 днів та + 273 дня;
Очікувана овуляція 01.11.97 р. -14 днів -16 днів + 273 дня = 08.10.98 р.
2. По формуле Негеля: від першого дня останньої менструації - 3 місяця + 7 днів: 28.12.97 р. –
3 місяця + 7 днів = 4.10.98 р.
3. По даті першого ворушіння, перше ворушіння + 20 тижнів (5 акушерських місяців).
4. По допологовій відпусці, яка надасться у 32 тижня.
5. По данним УЗД 15.10.98 р.
Час який пройшов від початку статевого життя до вагітності становить 3 роки. Користувалась протизаплідними засобами (презервативом).
Вагітна перший раз.
Перебіг данної вагітності був добрий, токсикоза вагітних ускладнень вагітності не було.
Відвідувала жіночу консультацію, перша явка 16.03.98 р.
Дані обмінної карти.
*********************.
Вік: 20 років; Професія: інженер; Місце роботи: тимчасово не працює;
Місце проживання: м. Киів, ****************************************.
Дата народження: **.**.78 р.
Остання менструація 28.12.97 р.
Перша явка 16.03.98 р., 10-11 тижнів. За весь час вагітності жінка зверталась в жіночу консультацію в I-й половині вагітності один раз в місяць, в II-й половині – до 30 неділь – один раз в дві неділі, а після 30 неділь – один раз в 10 днів.
Фактори ризику вагітної: вища освіта.
Середня прибавка в масі тіла за вагітність – 9-11 кг.
Група крові А(ІІ) Rh”+”;
Реакція Васермана (перша) від 15.03.98 р. (-);
Реакція Васермана (друга) від 21.06.98 р. (-);
Реакція на Австралійський антиген (перша) від 15.03.98 р. (-) за № 3519;
Реакція на Австралійський антиген (друга) від 21.08.98 р. (-) за № 7284;
Реакція на ВІЛ від15.03.98 р. (-)
Обхід спеціалістів:
терапевт – здорова;
невропатолог – здорова;
офтальмолог – vis ![]() =1, очне дно без особливостей;
=1, очне дно без особливостей;
отоляринголог – здорова;
стоматолог – порожнина роту санована
| Стан зубів: | 876 | 543 | 21 | 12 | 345 | 678 |
| з с з | з з з | з з | з з | з з с | з з з | |
| 876 | 543 | 21 | 12 | 345 | 678 | |
| з з з | с з з | з з | з з | з з з | з з з |
Лабораторні дослідження:
| Аналіз крові загальний від: | 18.03.98 р. | 06.05.98 р. | 28.07.98 р. |
| Ерітроцити | З.8*109 /л | 4.0*109 /л | 4.1*109 /л |
| Нb | 107 г/л | 110 г/л | 115 г/л |
| Кольоровий показник | 0.9 | 1 | 1 |
| Ретикулоцити | 0.3% | 0.4% | 0.4% |
| Тромбоціти | З10*109 /л | З40*109 /л | З20*109 /л |
| Лейкоцити: | |||
| Базофіли | 0-1% | 0-1% | 0-1% |
| Еозінофіли | 3% | 6% | 4% |
| Паличкоядерні нейтрофіли | 4% | 3% | 5% |
| Сегментоядерні нейтрофіли | 50% | 45% | 60% |
| Моноцити | 7% | 7% | 7% |
| Лімфоцити | 29% | 25% | 35% |
| ШОЕ | 10 мм/год | 13 мм/год | 40 мм/год |
| Гематокрит | 41% | 45% | 46% |
| Аналіз сечі загальний від: | 18.03.98 р. | 06.05.98 р. | 28.07.98 р. |
| Кількість | 200 мл | 140 мл | 210мл |
| Колір | солом’яно-жовтий | солом’яно-жовтий | солом’яно-жовтий |
| Прозорість | прозора | прозора | прозора |
| Білків | нема | нема | нема |
| Відносна щільність | 1017 | 1015 | 1016 |
| Сахар | від’ємний | від’ємний | від’ємний |
| Ацетон | нема | нема | нема |
| Ацетооцетова кислота | нема | нема | нема |
| Жовчні пігменти | нема | нема | нема |
| Уробілін | нема | нема | нема |
| Індікан | нема | нема | нема |
| Осад | нема | нема | нема |
| РН | 5.6 | 6.3 | 5.7 |
| Плоский епітелій уретри | 2 у п.з. | 1 у п.з. | 2 у п.з. |
| Перехідний епітелій | 1 у п.з. | 1 у п.з. | 1 у п.з. |
| Нирковий епітелій | нема | нема | нема |
| Лейкоцити | 2-3 у п.з. | 2-3 у п.з. | 2-3 у п.з. |
| Ерітроцити | 1 у п.з. | нема | 1 у п.з. |
Коагулограма
| Протромбіновий індекс | 80 – 100% |
| Час рекальціфікації плазми | 60 – 120 с |
| Тромботест | IV – V ступінь |
| Фібриноген | 5.9 – 11.7 мкмоль/л |
| Фібриноген В | негативний |
| Фібринолітична активність | 183 – 263 хв. |
| Толерантність плазми до гепарину | 3 – 6 (7 – 11) хв. |
| Час згортання крові по Лі-Уайту | 5 – 10 хв. |
| Тривалість кровотечі по Дюка | до 4 хв. |
| Ретракція кров’яного згустку | 44 – 65% (індекс ретракції 0.3 – 0.5) |
Біохімія крові
| Азот залишковий (небілковий) | 14.28 – 25 ммоль/л |
| Сечовина | 3.33 – 8.32 ммоль/л |
| Креатинин | 53 – 106.1 мкмоль/л |
| Креатин | 45.75 – 76.25 мкмоль/л |
| Сечова кислота | 0.12 – 0.38 ммоль/л |
| Білок загальний | 65 – 85 г/л |
Аналіз виділень.
Від 21.07.98 р.: - 2 ступінь чистоти: 10-20 лейкоцитів в полі зору, еритроцитів немає, флора коккова Грам позитивна, в помірній кількості. Гонококків, трихомонад не виявлено.
20.09.98 р.: - 2 ступінь чистоти: лейкоцитів 15 у п.з., поодинокі еритроцити, флора коккова Грам позитивна, в помірній кількості. Гонококків, трихомонад не виявлено.
Кал на яйце глист 22.05.98 р. - не виявлено.
Артеріальний тиск.
| Дата | права рука | ліва рука |
| 18.03.98 | 125/75 | 125/75 |
| 16.04.98 | 125/60 | 125/60 |
| 06.05.98 | 120/75 | 120/75 |
| 27.06.98 | 130/75 | 130/75 |
| 13.07.98 | 125/60 | 125/60 |
| 23.07.98 | 130/80 | 130/80 |
| 10.06.98 | 125/60 | 125/60 |
| 25.08.98 | 120/75 | 120/75 |
| 05.09.98 | 130/75 | 130/75 |
| 17.09.98 | 125/60 | 125/60 |
| 01.10.98 | 120/70 | 120/70 |
Ультразвукове дослідження від 31.03.98 р. за №1777: один живий плід, передній вигляд, розташований повздовжньо, перша позиція, відповідає на 16 тижнів. Вродженних вад розвитку не виявлено. Вагітність прогресує. Дата передбаченного строку пологів - 15.10.98 р.
від 15.06.98 р. за.№ 3402: один живий плід, передній вигляд, розташований повздовжньо, перша позиція, відповідає на 26 тижнів. Вродженних вад розвитку не виявлено. Вагітність прогрєсує. Дата передбаченного строку пологів -15.10.98 р.
Психопрофілактична підготовка породіллі до пологів.
Система психопрофілактичної підготовки породіллі до пологів розроблена К.І. Платоновим та І.І. Вельвовським. В основі – вчення про сутність пологового болю. Під час пологів виникають умови, що сприяють подразненню закінчень нервових волокон та нервових сплетень, розташованих в матці (в тому числі біля внутрішнього та зовнішнього зіву цервікального каналу), параметрії, крижово-маткових, головних (кардіальних) та круглих зв’язках матки. В періоді вигнання виникає подразнення нервових закінчень, розташованих у тканинах тазового дна та зовнішніх статевих органів. Подразнення інтерорецепторів виникає внаслідок стиснення скоротливою мускулатурою матки, здавлення передлежачою частиною плоду, розтягнення зв’язок при сильних переймах та потугах. Джерелом виникнення пологового болю являється також стиснення (при потугах) кровеносних судин, стінки яких мають барорецептори.
У виникнені пологового болю велике значення має подразнення нервових елементів шийки матки в процесі згладжування її та розкритті зовнішнього зіву. Больові подразення з матки потрапляють до ЦНС, досягають РФ та зорового бугра; звідти больові імпульси потрапляють до кори великого мозку, де больові подразнення, які сприймають нервові закінчення, перетворюються в больові відчуття. Відчуття болю (пологового) є результатом дії кори великого мозку. Під час проведення больових подразнень до ЦНС виникає відображення болю на поверхні тіла внаслідок передачі збудження від спінальних гангліїв симпатичної нервової системи в бокові рога спинного мозку та відповідні ділянки тіла. Відображення болю виникає у нижньому відділі черева крижово-поперековій ділянці, у паху, у верхніх відділах стегон.
Істотне значення має положення, що в формуванні пологового болю крім подразнення нервових закінчень матки приймає участь умовно-рефлекторний компонент, зв’язаний з впливом на другу сигнальну систему, а також визнання ведучої ролі великого мозку у виникненні больового відчуття.
Мета психопрофілактичної підготовки жінок до пологів – зняти психогенний компонент пологового болю та срияти утворення нового уявлення про пологи як про сприятливий фізіологічний процес, при якому біль не обов’язковий. Вплив на кору великого мозку в процесі психопрофілактичної підготовки сприяє зменшенню больового відчуття.
Жінок слід переконувати в можливості безболісної течі її пологів за умови правильної поведінки. В процесі психопрофілактичної підготовки жінок навчають спокійній та активній поведінці під час пологів. Її знайомлять з основними відомостями про фізіологію пологів, їх клінічне протікання, а також з відчуттям, що виникає в різні періоди пологів.
Психопрофілактична підготовка до пологів складається з переліку дій, необхідних для проведення з самого початку вагітності, особливо за чотири тижні до пологів та під час їх протікання. З 35 – 36 тижнів вагітності з жінкою проводять спеціальні заняття, під час якіх її знайомлять з протіканням пологів, навчають правильній поведінці та прийомам, яки сприяють знечуленню пологів.
Заняття 1.
Вагітній жінці повідомляють короткі знання про анатомічну будову жіночих статевих органів, про зміни, які відбуваються в організмі під час вігітності. Пологі висвічують як нормальний фізіологічний акт, розповідають про три періоди пологів. Знайомлять жінку з особливостями першого періоду пологів, дають поняття про схватки, їх продовження та регулярність, підкреслюють фізіологічний характер змін, зв’язанних з розкриттям шийки матки, роз’яснюють роль плідного міхура, околоплідних вод. Звертають увагу на те, що пологи потребують затрати фізичних сил. Тому важливо, щоб жінка під час пологів зберегла сили до вирішального моменту - вигнання плоду.
Заняття 2.
Розповідають, як повинна поводити себе жінка при появі потуг, та підчас всього першого періода пологів. Вагітних навчають слідуючим спеціальним фізичним заходам, що сприяють правильній течії пологів та зниженню больових відчуттів.
Заняття 3.
Вагітних жінок знайомлять з протіканням пологів у другому і третьому періодах та характером відчуття породіллі. Радять раціональні положення напочатку та вкінці періоду вигнання. Навчають, як затримувати дихання при потугах, що для посилення потуг потрібно після глибокого вдиху затримувати дихання на 10-15 секунд, що сприяє посиленню м’язевого напруження. Навчають вірному диханню та розслабленню всіх м’азів для зменшення сили потуги в момент виведення головки. Знайомлять з плином післяпологового періоду, довжиною та характером перейм.
Заняття 4.
На тему “Радість материнства”. Породіллі розповіли, як підготувати молочні залози до годування малюка груддю, знайомлять з правилами особистої гігієни, ще раз наголошують на необхідність виконання лікувальної гімнастики, патронажу дитини.
Заняття 5.
Коротко повторюють все вивчене на попередніх заняттях, перевіряють засвоєні жінками засоби. Знайомлять з порядком та умовами в пологовому будинку, з обов’язковими та можливими маніпуляціями під час пологів (зовнішнє та піхвинне дослідження, внутрішньновенне введення глюкози, дихання киснем та інше). Пояснюють необхідність суворого виконання всіх вказівок медичного персоналу, регулярного харчування під час пологів.
Поняття про знечулення пологів.
Психопрофілактичний метод підготовки вагігних до пологів розробляють у таких напрямках:
1. Доповнення фізичними вправами для вагітних. Це відбувається у 4 етапи:
1) навчають вагітну правильно тримати тіло, дихати (грудне, черевне і змішане), розслаблювати окремі групи м’язів, стежити за пульсом, диханням (самоконтроль);
2) виконання простих гімнастичних рухів і вправ;
3) засвоєння рухових навичок для виконання вправ (положення на спині, на боку);
4) закріплення одержаних навичок і вдосконалення вправ. Ці вправи допомогають розслабити м’язи тіла, що сприяє економії власних сил і забеспечує повноцінний відпочинок у проміжках між переймами.
2. Аутогенне тренування, самонавіювання на ослаблення больових відчуттів з урахуванням соматичної та акушерської патології.
3. Призначення безсольової дієти, яка прискорює пологи, запобігає слабкості пологової діяльності.
4. Проведення сеансів декомпресії (сприяє зниженню больових відчуттів).
5. Призначення фізметодів, наприклад, ультрафіолетового короткочасового опромінювання.
Медикаментозні засоби знечулення пологів.
Медикаментозні препарати для знечулення пологів повинні відповідати таким вимогам:
1) бути ефективними;
2) не мати негативного впливу на організм матері і плоду, на пологову діяльність і на перебіг післяпологового періоду;
3) бути простими і доступними.
Знечулення фармакологічними засобами починають за наявності регулярних перейм і розкриття зіву шийки матки на 3 - 4 см. При цьому слід враховувати ускладнення вагітності і пологів.
Найдоцільніше поєднувати анальгетичні і спазмолітичні засоби, а також антигістамінні препарати.
Вибір методу знечулення пологів індивідуальний і залежить від ступеня психомоторного збудження, супутньої акушерської і єкстрагенітальної патології, стану плоду і періоду пологів.
Знечулення в першому періоді пологів здійснюється в трьох напрямках:
1) 3 початком пологової діяльності для прискорення розкриття шийки матки призначають спазмолітичні засоби: но-шпу (по 2 мл 2 % розчину), естоцин (по 2 мл 1 % розчину), анальгін (по 5 мл 50 % розчину внутрішньовенне або внутрішньом’язево), спазмолітин (по 0,05 -0,1 г всередину після їди). Вказані спазмолітичні засоби призначають по черзі через кожні 30 хвилин.
За ригідності шийки матки її обколюють такою сумішшю: 40 мл 0,5% розчину новокаїну + 2 мл 2 % розчину но-шпи + 64 УО лідази.
Якщо породілля дуже стомилась, їй влаштовують медикаментозний (на 4 - 5 годин) сон. Для цього внутрішньовенне вводять 20 мл 20 % розчину натрію оксибутирату.
2) Для скорочення тривалості пологів, особливо при слабкості пологової діяльності, призначають стимуляцію за допомогою внутрішньовенного крапельного введення 1 мл (5 ОД) окситоцину, або 1 мл 0,1 % розчину простенону, або 1 мл динопросту на 250 - 300 мл 5% розчину глюкози.
Якщо пологи затримуються, то на тлі внутрішньовенної стимуляції, в шийку матки або в сідницю внутрішньом’язево вводять 20 000 – 30 000 ОД естрадітолу дипропіонату, змішанного з 1 мл ефіру для наркозу. При відкритті шийки матки на 6 - 8 см треба зробити амніотомію (прокол навколоплідного міхура).
3) Знечулення власне анальгетичними препаратами. Для знечулення у перший період пологів використовують предіон для ін’єкцій (500 мг внутрішньовенно на 20 мл 0,5 % розчину новокаїну або 5 % розчину глюкози) і похідні гамма-оксимаслянної кислоти (ГАМК)
- натрію оксибутірат (20 мл 20% розчину внутрішньовенно або всередину у вигляді сухої речовини). Сон настає через 4 - 7 хв і триває від 1 до 4 годин.
Слід зазначити, що предіон для ін’єкцій не слід використовувати при гіпоксії плоду і переношеній вагітності (пригнічує біоенергетичну функцію плаценти). Натрію оксибутерат нормалізує пологову діяльність, не впливає на плід, але у разі високого артеріального тиску його використовувати не рекомендується. Добрі наслідки дає поєднання таких препаратів, як анальгін (4 мл 50 % розчину), но-шпа (2 мл 2 % розчину).
Із газових анестетичних засобів широко використовують азоту закис натлі спазмолітичних препаратів. Знечулення у 2 період пологів: використовутоть інгаляції азоту закису, пудендальну анестезію 0,25 % розчином новокаїну, за показаннями епізіотомію. У разі накладання щипців та ручного відокремлення плаценти внутрішньовенне вводять пропанідид (10-20 мл).
При знечуленні пологів препарати певним чином діють і на плід, тому треба проводити профілактику гіпоксії плоду.
Правильне знечулення пологів - один з методів запобігання багатьом ускладненням, що спостерігаються при нераціональному веденні пологів у матері і плоду.
Особливого значення надають знечуленню пологів при деяких видах акушерської патології.
1. При допологовому відходженні навколоплідних вод застосовують всі описані вище методи знечулення. Обов’язково призначають спазмолітичні й протигістамінні препарати (димедрол, дипразін, но-шпа).
2. У разі слабкості пологової діяльності і затяжних пологах призначають натрію оксибутират у поєднанні із антигістамінними анальгетичними і спазмолітичними препаратами. Одночасно стимулюють пологову діяльність. Для профілактики гіпоксії плоду внутрішньовенно вводять сигетин або дипіридамол (2 - 4 мл 1 - 2 % розчину).
3. При піздньому гестозі вагітних можно призначити внутрішньовенне натрію оксибутират, але в поєднанні з гангліоблокуючими препаратами (пентамін - 60 мг; димекалін - 10 мл), але при цьому треба контролювати артеріаьний тиск. У другому періоді пологів вводять трихлоретилен для наркозу, азоту закис, призначають пудендальну анестезію.
4. При захворюванні серця, печінки, нирок можна застосовувати всі методи, але треба бути особливо обережними з препаратами фанотіазинового ряду (фторотан, трихлоретилен для наркозу).
5. При передчасних пологах треба призначити внутрішньом’язево магнію сульфат (10-20 мл 25 % розчину). У другому періоді пологів ефективна пудендальна анестезія. У разі медикаментозної депресії плоду з легень відсмоктують слиз, проводять штучну вентиляцію легень, у пупкову вену вводять етимізол (0,3 - 1 мл 0,3 % розчину), еуфілін (0,5 -1 мл 2,4 % розчину), 7 % розчин натрію гідрокарбонату (7 - 8 мл) внутрішньовенно, кальцію хлорид (2 - 3 мл 10% розчину).
Медикаментозна підготовка до пологів.
Компексна медикаментозна підготовка вагітних до пологів (за 7 - 10 діб). Призначають гормональні і медикаментозні препарати для збільшення енергетичних ресурсів і підготовки організму до пологів. До них належать:
1) естрогени (по 300 - 500 МО на 1 кг тіла внутрішньом’язево);
2) серотоніну адипінат (по 10-20 мг, внутрішньом’язево через добу, 4 ін’єкції на курс) - стимулює матковий кровообіг;
3) галоскорбін (по 1г всередину 3 рази на добу) - сприяє накопиченню актоміозину в матці, посилює сенсибілізуючу дію естрогенів на м’язи матки;
4) кислота глутамінова (по 1 мг 3 рази на добу всередину) - збільшує активність окисних ферментів. Після прийому препарату слід прополоскати рот 2 % розчином натрію гідрокарбонату;
5) кальцію хлорид (по 10 мл 10 % розчину з 20 мл 40% розчину глюкози, щодня внутрішньовенне) - посилює АТФ-азну активність актоміозину. При дефіциті в організмі кальцію не діють окситоцин, серотонін.простогландини;
6) калію хлорид (по 1 столовій ложці 10 % розчину 3 - 4 рази на добу). Недостатність калію і кальцію зумовлює слабкість пологової діяльності;
7) тіамін (по 1 мл 5% розчину внутрішньом’язево, щодня) - посилює АТФ-азну активність актоміозину;
8) альбумін (по 100 мл 10 % розчину внутрішньовенне, через 1 добу) - у разі гіпопротеїнемії.
2.2. Загальний анамнез.
Породілля народилася від других пологів. Вагітність протікала без ускладнень та патології. Пологи були фізіологічні. Дитина, росла та розвивалась добре, в розумовому та фізичному розвитку від одноліток не відставала. В дитинстві хворіла на вітрянку. Венеричними захворюваннями, туберкульозом, хворобою Боткіна, ревматизмом не хворіла.
Житлово-побутові умови, характер харчування, матеріальна забезпеченність добрі.
Шкідливих звичок не має.
Алергологічний анамнез необтяжний.
Спадковість: родичі хворіють на гіпертонічну хворобу.
Чоловік здоровий, шкідливих звичок не має. ФОГТ 21.09.98 р.: легені, органи грудної клітини, середостіння, діафрагма без змін.
III . Об’єктивні дослідження.
Стан жінки задовільний. Свідомість ясна. Положення у ліжку активне. Будова тіла нормостенічна. Шкіра нормальна, тургор її не знижений. Колір - блідо-рожевий. Висипів, ерітем, крововиливів, рубців вагітності, трофічних змін немає. В ділянці білої лінії черева є пігментація. Підшкірно-жировий шар развинений добре.
Лімфатичні вузли не збільшені. М’язи доброго ступеню розвитку з нормальним тонусом. З боку кістково-суглобового апарату видимих змін не виявлено.
Обличчя симетричне, вираз обличчя звичайний. Вуха звичайної форми та кольору. Волосся темне, густе та еластичне. Оволосіння за жіночим типом. Випадіння брів та волосся не спостерігається. Слизова губ блідо-рожева, волога. Язик без нальоту. Пародонтоз. Мигдалини рожеві, не гіпертрофовані. Запаху з рота немає.
Шия пропорційна, без видимих змін. Лімфовузли шиї не пальпуються. Пульсації шийних судин візуально не спостерігається.
Зріст -165 сантиметрів; вага - 75 кілограмів. Температура 36.7 градусів. Група крові А(II)Rh "+".
Щитовидна залоза.
Щитовидна залоза розміщена на передній поверхні шиї у типовому місці, пальпується перешийок та долі залози, які мають еластичну консистенцію, безболісні, ущільнень та вузлів немає. Залоза має вид підкови. Щитовидна залоза має другий ступінь збільшення.
| Стан зубів: | 876 | 543 | 21 | 12 | 345 | 678 |
| з с з | з з з | з з | з з | з з с | з з з | |
| 876 | 543 | 21 | 12 | 345 | 678 | |
| з з з | с з з | з з | з з | з з з | з з з |
з – здорові с – сановані
Живіт при огляді породіллі у вертикальному положенні - овоїдної форми, симетричний. Живіт не приймає участі в акті дихання. Видимої перистальтики немає. Розходження прямих м’язів живота, наявності гриж не виявленно.
Поза переймою живіт м’який безболісний. Глибока ковзна методична пальпація за Образцовим-Стражеско не проводилась. При пальпації печінки, печінка пальпується під реберною дугою, безболісна, еластичної консистенції.
Дихальна система.
Форма грудної клітини нормостенічна. Обидві половини грудної клітини симетричні. Розширення вен на грудній клітині не виявлено. Обидві половини грудної клітини приймають участь в акті дихання синхронно. Допоміжні м’язи в акті дихання участі не приймають. Частота дихання - 20 разів за хвилину. Задишки немає. Дихання ритмічне, звичайної глибини. Тип дихання грудний.
При пальпації грудної клітини болю за ходом ребер та межреберних проміжків немає. Болючості в точках Вале не виявлено. Голосове тремтіння на симетричних ділянках однакове.
При порівняльній перкусії, на симетричних ділянках перкуторний тон однаковий - ясний легеневий звук. При топографічній перкусії висота стояння верхівок легень 4 сантиметрів. Ширина полей Креніга - 6 сантиметрів на лівому та правому легені.
Нижні межі обох легень:
| по якій лінії | права легеня | ліва легеня |
| Linea parasternalis | 5 ребро | 5 ребро |
| Linea mediaclavicularis | 6 ребро | 6 ребро |
| Linea axilaris anterior | 7 ребро | 7 межре6ір’я |
| Linea axilaris media | 8 ребро | 8 межребір’я |
| Linea axilaris posterior | 9 ребро | 9 межребір’я |
| Linea scapularis | 10 ребро | 10 межребір’я |
| Linea paravertebralis | 11 остистий відрocтoк | 11 остистий відросток |
При аускультації вислуховується везикулярне дихання. Хрипів, крепітації, шуму тертя плеври немає. Бронхофонія відсутня.
Серцево-судинна система.
При огляді ділянки серця патологічних випинань, деформацій, втяжінь на грудній клітині не виявлено. Візуальної пульсації в ділянці серця немає. Пульсація артерії та вен в області шиї не виявляється.
Пальпаторно верхівковий поштовх визначається в п’ятому межребір’ї на 1,5 см медіальніше від лівої середньоключичної лінії, додатний, не разлитий. Пульсація в надчеревній ділянці не визначається.
При перкусії, межі серця находяться:
| яка межа | відносна межа | абсолютна межа |
| Права межа | правий край грудини | лівий край грудини |
| Ліва межа | на 1.5 см медіальніше від середньоключічної лінії | 2 см медіальніше від лівої відносної межі |
| Верхня межа . | 3 ребро | 3 міжребір’я |
При аускультації серця на верхівці: ритм серця правильний, тони серця звучні. Шум на верхівці не вислуховується, над аортой - акцент 2-го тону. Екстракардіальних шумів немає.
Пульс однаковий наобох руках, ритмічний, 70 ударів за хвилину, задовільного наповнення та напруження. Судинна стінка резистентна, еластична. Артериальний тиск 125/75 мм рт. ст.
Сечовидільна система.
Нирки та сечовий міхур не пальпуються, симптом Пастернацького відсутній з обох сторін.
Нервова система.
Менінгіальні симптоми відсутні. Послаблення чутливості на кінцівках не спостерігається.
IV . Спеціальні акушерське обстеження.
Черево має овоїдну форму, рубців вагітних немає. Спостерігається пігментація по білій лінії черева. Пуп згладжений, розходження прямих м’язів черева не спостерігається.
Форма молочних залоз звичайна, розміри відповідають нормі. Підшкіряний вал смочка розвинен добре. Навколосмочковий кружок пігментований, залозисті дольки розвинені добре. Підшкірні вени на залозах не помітні.
Виміри тазу.
Розрізняють великий таз (pelvis major) та малий таз (pelvis minor). Межою між ними є linea innominata, яка обмежувана позаду мисом (promontorium), спереду верхнім краєм симфізу та верхньозовнішнім краєм лонних кісток, з боків – дугоподібними лініями клубових кісток.
Виміри тазу проводятся за допомогою тазоміру. В практиці використовуються зовнішні
виміри великого тазу, за розмірами якого можна міркувати про величину малого тазу. До обовязкових розмірів належать:
1. Зовнішні розміри великого тазу (Distantiaspinarum, Distantia cristarum, Distantiatrohanterica, Conjugata externa).
2. Conjugata diagonalis.
3.Conjugata vera.
Зовнішні розміри.
 Distantiaspinarum 25 см (відстань між передньоверхніми остями клубової кістки);
Distantiaspinarum 25 см (відстань між передньоверхніми остями клубової кістки);
Distantia cristarum 29 см (відстань між найбільш віддаленними точками гребнів клубової кістки);
Distantiatrohanterica 30 см (відстань між найбільш віддаленними точками вертелів стегнової кістки);
Conjugata externa - 20 (відстань між серединою верхньозовнішнього краю лонного зчеплення та надкрижовою ямкою (заглиблення між остистими відростками п’ятого попередкового хребця та першого крижового хребця))
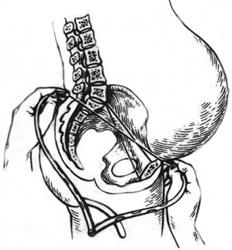
 2. Conjugata diagonalis. - відстань від нижнього краю лонного зчеплення до точки мису крижа, що найбільш виступає. Conjugata diagonalis вимірюється шляхом піхвового дослідження. Введені до піхви вказівний та середній пальці просуваються по крижовій западині до мису крижа. Кінчик середнього пальця фіксують на його верхівці, а ребро долоні впирається у нижній край симфізу. Місце зіткненя досліджуючої руки з нижнім краєм лонного зчленування відмічається вказівним пальцем іншої руки. Після витягненя пальців з піхви вимірюється відстань від верхівки середнього пальця до відміченої точки за допомогою тазоміра або сантиметрової стрічки. Якщо кінцем витягнутого пальця мис крижа досягти не вдається, враховується, що Conjugata diagonalis більш 12 см, це є норма. В даному випадку Conjugata diagonalis - 13 см.
2. Conjugata diagonalis. - відстань від нижнього краю лонного зчеплення до точки мису крижа, що найбільш виступає. Conjugata diagonalis вимірюється шляхом піхвового дослідження. Введені до піхви вказівний та середній пальці просуваються по крижовій западині до мису крижа. Кінчик середнього пальця фіксують на його верхівці, а ребро долоні впирається у нижній край симфізу. Місце зіткненя досліджуючої руки з нижнім краєм лонного зчленування відмічається вказівним пальцем іншої руки. Після витягненя пальців з піхви вимірюється відстань від верхівки середнього пальця до відміченої точки за допомогою тазоміра або сантиметрової стрічки. Якщо кінцем витягнутого пальця мис крижа досягти не вдається, враховується, що Conjugata diagonalis більш 12 см, це є норма. В даному випадку Conjugata diagonalis - 13 см.
3. Conjugata veraвідповідає прямому розміру входу в малий таз - це відстань від мису крижа (promontorium), до точки лонного зчленування, яка найбільш виступає. Conjugata vera можливо розрахувати за допомогою наступних прийомів:
- Conjugata externa - 9 (емпірічне число) = Conjugata vera
20 см - 9 см = 11 см
- Знаходимо індекс Соловьйова (обвід зап’ястя на рівні шилоподібних відростків променевої та локтьової кісток). Якщо індекс Соловьйова дорівнює 14 см і більш, то Conjugata vera = Conjugata diagonalis - 2 см. Якщо індекс Соловьйова менше 14 см, то Conjugata vera = Conjugata diagonalis - 1.5 см. В нашому випадку індекс Соловьйова дорівнює 15 см. 13 см - 2 см = 11 см
- Conjugata vera = прямому розміру ромба Міхаеліса.
Ромб Міхаеліса розміщується в ділянці попереково-крижової впадини. Верхній кут - заглиблення між остистими відростками п’ятого поперекового та першого крижового хребця, нижній кут - верхівка крижа. Боковими кутами є задньоверхні ості клубових кісток. Вимірюємо прямий розмір ромбу Міхаеліса (відстань між верхнім та нижнім кутами), він = 11 см, та поперечний розмір (відстань між боковими кутами) він = 9 см.
Крім основних розмірів проводиться визначення допоміжних розмірів.
Допоміжні виміри тазу.
1. Розмір виходу з малого тазу.
Прямий розмір - відстань від нижнього краю лонного зчленування до верхівки куприка. Він вимірюється за допомогою тазоміру. Один ґудзик ставимо на нижній край лонного зчленування, другий - на верхівку куприка. Від одержаної цифри віднімаємо 2 см за рахунок м’яких тканин = 9.5 см.
Поперечний розмір - розмір між внутришніми поверхнями верхівок сідничних кісток. До цифри одержаної за допомогою тазоміру додаємо 2 см за рахунок м’яких тканин. Одержали 11 см.
2. Ромб Міхаеліса.
Ромб Міхаеліса має прямий розмір - 11 см, та поперечний розмір - 9 см.
3. Лонний кут, який становіть 100°.
Лонний кут виміряють за допомогою наступного прийома: жінка лежить на спині, ноги зігнуті та підтягнути до черева. Долоневою стороною великі пальці прикладають до нижніх гілок лобкових та сідничіх кісток; кінці пальців змикають та прикладають до нижнього краю симфіза. Розположення пальців дозволяє судити про величину кута лонної дуги. В нормі кут становіть 100 - 90°.
4. Обвід тазу вимірюється сантиметровою стрічкою (80 – 90 см).
5. Бокова коньюгата Кера - відстань між передньоверхньою та задньоверхньою остями одноіменої сторони. Вимірюється за допомогою тазоміра. В нормі дорівнює 13 см.
6. Косі розміри тазу використовують для виявлення асиметрії тазу. Різниця парних розмірів більш, ніж на 1 сантиметр вказує на асиметрію тазу. Вимірюють такі розміри:
- від передньоверхньої ості до задньоверхньої ості протилежної сторони;
- від середини лонного зчленування до правої та лівої задньоверхньої ості;
- від надкрижової ямки до правої та лівої передньоверхньої ості;
У вагітної всі парні розміри однакові.
7. Висота тазу. В нормі 25 см.
8. Кут нахилу тазу, який утворений площиною входу в таз з горизонтальною площиною. Вимірюється спеціальним ціркулем, дорівнює 60°, це є норма.
9. Висота лонного зчленування = 4 см. Товщина лонного зчленування = 2 см. Ці розміри вимірюються при піхвовому дослідженні, зігнутий вказівний палець проводиться по задній поверхні лонного зчленування до верхнього його краю. Вказівним пальцем іншої руки відмічаємо точку стикання пальця з нижнім краєм лонного зчленуваня. Відстань вимірюється тазоміром або сантметровою стрічкою.
10. Ознака Вастена. При умовах: відходжені навколоплідних вод, активної пологової діяльності, при полному розкритті шийки матки. Визначають кут між голівкою плоду і лонним зчленуванням породіллі. Якщо кут обернений донизу, то ознака Вастена – позитивна, а отже пологі через природні пологові шляхи неможливі. А якщо кут обернений догори, то ознака Вастена негативна: пологі через природни пологові шляхи моливі.
Якщо головка і лонне зчленування в одній площині, ознака Вастена – “вровінь”: самостійні пологі – при добрій пологовій діяльності і достатній конфігурабельності головки плоду.
11. Ознака Цангемейстера. Визначення ступеню піднесення передньої поверхні голівки над симфізом шляхом виміру. Спочатку вимірюють зовнішню коньюгату; потім передній гудзик тазоміру зміщують із симфізу на найбільш виступаючу точку на передній поверхні голівки. При відповідності розмірів голівки і тазу зовнішня коньюгата на 3 – 4 см довша чим розмір від голівки до надкрижової ямки, якщо останній розмір більше зовнішньої коньюгати – розмір голівки не відповідає розміру тазу. Однакова величина цих розмірів свідчить про наявність різкого неспівпадання – прогноз пологів сумнівний.
Виміри черева.
1. Також вагітним обов’язково вимірюється обвід черева. Для цього сантиметрову стрічку треба проводити зпереду через пуп позаду - через середину поперекової ділянки. Одержали 93 см.
2. Висота стояння дна матки вимірюється сантиметровою стрічкою та тазоміром. В першому випадку жінка лежить на спині з витягнутими ногами. Сантиметровою стрічкою вимірюємо відстань від верхнього краю лонного зчленування до точки дна матки, яка найбільш виступає. Одержали 34 см.
При вимірюванні за допомогою тазоміра, один ґудзик розміщуємо на верхній край лонного зчленування, інщий - на дно матки. Одержали 29 см.
3. Виміри величини голівки плоду. При високому стоянні голівки плоду прямий розмір можливо виміряти тазоміром через черевну стінку. Жінка для цього лежить на спині, лікар старанно обмацує голівку плоду, ґудзики тазоміру встановлює на точках голівки, що найбільш видаються і звичайно відповідають ділянці потилиці і лобу.
Прямий розмір голівки – diameter frontooccipitalis - відстань від перенісся до потиличного бугра - 12 см. Цьому розміру відповідає обвід - circumferentiafrontooccipitalis = 34 см.
Розміри голівки плоду.
 - великий косий diameter mentooccipitalis = 13 см. Відстань від підборіддя до потиличного бугра. Обвід - circumferentiamentooccipitalis = 39 см.
- великий косий diameter mentooccipitalis = 13 см. Відстань від підборіддя до потиличного бугра. Обвід - circumferentiamentooccipitalis = 39 см.
- малий косий розмір diameter suboccipitobregmenticus - 9.5 см. Відстань від підпотиличної ямки до середини великого тим’ячка. Обвід - circumferentia suboccipitobregmenticus 32 см.
- середній косий розмір – diameter subocipitofrontalis - 10 см. Відстань від підпотиличної ямки до волосистої частини лобу. Обвід – circumferentia subocipitofrontalis = 33 см.
- прямовисний, або вертикальний - diameter verticalis, s. trachelo bregmatica - від верхівки тім’я (маківки) до під’язикової ділянки. Дорівнює 10 см. Обвід голови, що відповідає цьому розмірові (circumferentiatrachelo bregmatica) = 32 см.
- великий поперечний розмір - diameter biparietalis - найбільша відстань між тім’яними горбами. Дорівнює 9,5 см.
- малий поперечний розмір – diameter bitemporalis - відстань між найбільш віддаленішими точками вінцевого шву. Дорівнює 8 см.
Розміри тулубу плоду.
- поперечний розмір плечового поясу – diameter biacromialis - становить 12 см, обвід його - 35 см.
- поперечний розмір сідниць – diameter basilliacus - дорівнює 9 см, обвід - 28 см.
Підрахування передбаченої маси плоду.
1. По формулі Лебедевой: Х=Ж*С , де Х - маса плоду, Ж - обвід черева вагітної (в сантиметрах), С - висота стояння дна матки, виміряна сантиметровою стрічкою.
Х = ЗЗсм*34см = 3162 г
2. По Стройковой: Х=((В/И)+(Ж*С))/2, де Х - маса плоду, В - маса жінки (в г), И - індекс маси по Стройковій, у нашої жінки він = 22,
| Індекс | 18 | 19 | 20 | 21 | 22 |
| Маса.кг | 57-62 | 63-65 | 66-73 | 74-79 | 80-83 |
Ж - обвід черева вагітної (в сантиметрах), С - висота стояння дна матки виміряна сантиметровою стрічкою.
Х=((85000/22)+(93*34))/2=(3863,6+31б2)/2=3512.85 г
3. По формулі Бабадагли: Х=(Ж*(С+Т))/2, де Х - маса плоду, Ж - обвід черева жінки (в сантиметрах), С - висота стояння дна матки, виміряна сантиметровою стрічкою, Т - висота стояння дна матки, виміряна за допомогою тазоміра.
X=93*(34+29))/=2929.5 г
Передбачена маса плоду 3200 ± 200 грамів.
Вірахування перебаченої довжини плоду.
1. По формулі Сутугіна Х=L*2
де Х - орієнтована довжина плоду,
L - довжина плоду виміряна тазоміром.
Довжина плоду вимірюється тазоміром через черевну стінку. Один ґудзик тазоміру встановлюємо на найбільш нижче розташованій точці голівки плоду, а другий на сідницях. Від одержаної величини віднімаємо 2-3 сантиметри (за рахунок м’яких тканин, одержану цифру множимо на 2.
Х=2бсм*2=52см.
2. По формулі Гаазе L=n2 (до 5 місяцев)
L=n*5 (після 5 місяців), де L - довжіна плоду виміряна тазоміром,
n - кількість місяцев вагітності.
L=10.8см*5=54см.
Передбачена довжина плоду = 53см±2см
Вираховування строку вагітності.
1. По формулі Скульского Х=((L*2)-5)/5, де Х - строк вагітності в місяцях
L - довжина плоду виміряна тазоміром, 5 - у чисельнику товщина стінок матки,
5 – у знаменнику з формули Гаазе.
X=((26*2)-5)/5=9.4 місяця.
2. По формулі Бабадагли (1)Х=С+3, де Х - строк в тижднях, С - висота дна матки виміряна сантиметровою стрічкою.
X=34+3=37 тижнів
3. По формулі Бабадагли (2) Х=Т+7
де Т - висота стояння дна матки виміряна тазоміром.
Х=29+7=36 тижнів
4. По формулі Жордані Х=L+G, де Х - срок вагітності в тижнях, L– довжина плоду, виміряна тазоміром, G - прямий розмір голівки.
Х=29+12=41 тиждень
Пальпація.
Визначення членорозташування плоду прийомами Леопольду.
Перший прийом зовнішнього акушерського дослідження.
Долоні обох рук розміщуємо на дні матки, пальці рук зближаємо обережним натискуванням визначаємо рівень стояння дна матки, по якому говоримо про строк вагітности. Першим прийомом визначаємо частину плоду, що розміщується на дні матки; частіше це тазовий кінець плоду. Тазовий кінець – велика, але менш щільна і менш округла частина ніж голівка.
Другий прийом прийом зовнішнього акушерського дослідження.
Другим прийомом визначаємо спинку і другі частини плоду. По положенню спинки говорять про положення та вид передлежання. Обидві руки з дна матки переміщуємо вниз до рівня пупка і розміщуємо на бокових поверхнях матки. Пальпацію частин плоду проводимо по черзі правою та лівою рукою. Ліва рука лежіть на одному місці, пальці правої руки ковзають по правобоковій поверхні матки і пропальповуємо обернену туди частину плоду. Потім права рука лежить на стінці матки, а ліва ковзає по лівій частині і пропальповує обернені туди частини плоду. При повздовжньому положенні плоду з однієї сторони пропальповується спинка, с протилежної – кінцівки. Спинка пальпується у вигляді рівномірної площини, дрібни частини – у вигляді невеликих виступів, що часто змінюють своє положення. По розміщені спинки роблять висновок про позицію та вид. Другий прийом акушерського дослідження дозволяє вивчити конус матки, її збудливість, пропальпувати круглі зв’язки матки, її товщину та розміщення. По розміщенню круглих зв’язок матки судимо про місце прікріплення плаценти. Якщо круглі зв’язки внизу розходяться, то плацента розміщена на передній стінці, якщо сходяться – на задній.
Третій прийом зовнішнього акушерського дослідження.
Служить для визначення передлежачої частини плоду. Досліджувач стоїть справа, лицем до лиця вагітної. Одну руку кладемо дещо вище лонного зчленування так, щоб перший палець знаходився на одній стороні, а чотири інших – на другій стороні нижнього сегменту матки. Повільними рухами палці заглиблюємо і охоплюємо передлежачу частину. Голівка пропальповується у вігляді щільной округлої чатини, що має чіткі контури.
Третім прийомом визначаємо рухомість голівки. Короткими легкими поштовхами намагаємося здвинути її справа наліво і навпаки, при цьому пальці відчувають балотування голівки, що особливо добре буває виражено у повторнороджаючих. Чим вище голівка над входом в таз, тим ясніше балотування. При нерухомо стоячій у вході в таз голівці, а також при тазовому передлежанні балотування немає.
Третій прийом дослідження проводимо дуже обережно, так як різкі рухи викликають больові відчуття і рефлекторне напруження м’язів передньочеревної стінки.
Четвертий прийом зовнішнього акушерського дослідження.
Цей прийом є доповненням і продовженням третього, дозволяє визначити не лише характер передлежачої чатини, а й рівень її стояння. Досліджувач стає справа, лицем до ніг вагітної. Долні обох рук розміщуємо на нижньому сегменті матки справа і зліва, кінчики пальців доходять до симфізу. Витягнутими палцами обережно проникаємо вглиб по направленню до порожнини тазу і кінчиками пальців визначають передлежачу частину і рівень її стояння.
При зовнішній пальпації прийомами Леопольда вдалось становити: при першому прийомі – пальпується тазовий кінець плоду; при другому прийомі зліва промацується у вигляді рівномірної площадки спинка, а с протилежного боку кінцівки, які змінюють своє положення та іноді відчуваються поштовхоподібні їх рухи, т.ч. визначена перша позиція, передній вид; при третьому прийомі – передлежання головне, головка нерухомо стоїть у вході в малий таз малим сегментом; при четвертому прийомі – пальпується тільки основа голівки. Т.ч. можна зробити висновок: перша позиція, передній вид, згинальний тип, повздовжне положення плоду, головне передлежання, голівка малим сегментом у вході в малий таз.
Ознака Вастена негативна, ознака Цангенмейстера негативна. Розкриття шийки матки по Шатц-Унтербергу на 5 см (стояння контракційного кільця на 5 см вище лонного зчленування), по Роговіну на 5 см (відстань між дном матки та мечеподібним відростком становить 5 см, тобто недоозкриття шийки матки 5 см).
Позапереймою матка добре розслаблюється, під час перейми добре скорочується. Тонус матки та інтенсиність перейм підвищується по мірі розвитку пологового процесу. Тривалість перейм прогресує з 15 до 100 секунд, а інтервал між переймами зменьшується з 10 до 2 – 3 хвилин.
Аускультація.
Серцебиття плоду вислуховується зліва на 3 – 4 см нижче пупка, 140 уд./хв., тони звучні, ритмічні. Іноді вислуховуються поштовхоподібні рухи плоду.
Огляд зовнішніх статевих органів.
Статеві органи розвинуті вірно, оволосіння за жіночим типом, великі статеві губи прикривають малі, статева щілина зімкнута, клітор звичайних розмірів, на промежині висипу, гнойничків, рубців, екзостозів, гемороїдальних вен немає.
Піхвове дослідження 08.10.98 р. 22:35.
Огляд піхвової частини матки і слизової оболонки піхви у дзеркалах. Слизова синюшнього кольору, складчатість помірно розвинена, шийка матки згладжена, розкриття маткового зіву на 5 см, плідний міхур цілий. Видимих патологічних змін слизистої оболонки типу рубців, екзостозів, варікозного розширення вен не виявлено.
Піхва жінки, що не народжувала. Шийка матки центрована, циліндричної форми, краї її м’які, згладжені, розкриття маткового зіву на 5 см. Плідний міхур цілий, напружений під час перейм, навколоплідні води не підтікають; передлежання головне, голівка малим сегментом у вході в малий таз, стріловидний шов у правому косому розмірі, провідна точка - мале джерельце, крижова западина вільна, мис не досягається, внутрішня поверхня лонного зчленування доступна дослідженню. Кісткових екзостозів у малому тазу не виявлено. Піхва санована до і після дослідження розчином фурациліну 1:5000.
Акушерський діагноз:
Перша вагітність, 39 тижнів, перші пологи, один живий плід, поздовжнє положення, головне передлежання, перша позиція, передній вид, перший період пологів.
Заключення: пологі продовжити вести консервативно, профілактика внутриутробної гіпоксії плоду. Знечулення за періодами пологів. При відхиленні від норми ведення пологів переглянути у бік кесарського розтину.
V . Пологи.
Пологи - фізіологичний процес, при якому відбувається зігнання з матки через родові шляхи життєздатного плоду, плаценти з оболонками і навколоплідними водами.
Фізіологічні пологи настають звичайно через десять акушерських місяців (280 діб, або 40 тижнів) вагітності, коли плід стає зрілим і здатним до позаутробного існування. Такі пологи називають своєчасними. Якщо вони настають у строки від 28-29 до 37-38 тижнів вагітності, їх називають передчасними, а пізніше 41-42 тижнів - запізнілими.
Перший період пологів.
Початком пологів вважають:
1. Появу регулярних скорочень м’язів матки - перейм, які на початку пологів бувають кожні 10-12 хвилин, потім стають дедалі частішими і сильнішими.
2. Зглажування шийки матки і розкриття маткового зіву.
3. Відходження слизу, дещо забарвленого кров’ю.
4. Утворення плідного міхура.
Період розкриття починається з першими регулярними переймами і закінчується повним розкриттям зовнішнього зіву шийки матки.
Перейми характеризуються:
1. Частотою.
2. Періодичністю.
3. Силою (тиск до 180 мм. рт. ст.)
4. Болючістю.
Послідовий період починається з моменту народження дитини і завершується народженням посліду.
1. У першому періоді пологів відбувається поступове згладжування шийки і розкриття зовнішнього зіву шийкового каналу до ступеню, достатнього для зігнання плоду з порожнини матки. Згладжування шийки і розкриття зовнішнього зіву відбувається під впливом родових перейм. Під час перейм у мускулатурі тіла матки відбуваються такі процеси:
скорочення м’язових волокон - контракція;
зміщення м’язових волокон, що скорочуються, зміна взаємного розміщення їх - ретракція.
М’язові волокна, які лежать до перейм одне за одним по довжині, вкорочуються, всуваються в шар сусідніх волокон, лягають поряд одне з одним. У проміжках між переймами зміщення м’язових волокон зберігається. При наступних скороченнях матки ретракція м’язових волокон посилюється, що приводить до дедалі більшого потовщення стінок матки. Крім того, ретракція спричинює розтягнення нижнього сегменту матки, згладжування шийки і розкриття зовнішнього зіву шийкового каналу. Відбувається це тому, що поздовжні м’язові волокна тіла матки, які скорочуються, відтягають колову (циркулярну) мускулатуру шийки матки в боки і вгору (дистракція шийки); при цьому відбувається розширення каналу шийки матки, яке збільшується з кожними переймами.
Розкриттю шийки матки сприяє переміщення навколоплідних вод у бік каналу шийки матки. При кожних переймах мускулатура матки тисне на вміст плодового яйця, головним чином на навколоплідні води. Внаслідок рівномірного тиску з боку дна і стінок матки навколоплідні води спрямовуються в бік внутрішнього зіву каналу шийки матки, де опору немає. Під напором навколоплідних вод нижній полюс плодового яйця відшаровується від стінок матки і заглиблюється разом з навколопліною рідиною у внутрішній зів каналу шийки матки. Частину оболонок, яка заглиблюється разом з навколоплідною рідиною в канал шийки матки, називають плодовим міхуром.
Під час перейм плідний міхур напружується і дедалі глибше вклинюється в канал шийки матки, розширюючи його зсередини.
Таким чином, процес розкриття зіву здійснюється за рахунок:
- розтягування колової мускулатури шийки (дистракція), яке відбувається в зв’язку з скороченням поздовжніх м’язів тіла матки;
- заглиблення напруженого плодового міхура, який розширює зів, діючи подібно до гідравлічного клина.
Головне, що приводить до розкриття шийки матки, це скоротлива діяльність матки; перейми зумовлюють і дистракцію шийки, і підвищення внутрішньоматкового тиску, в результаті якого відбуваються напруження плідного міхура і вклинення його в зів.
Внаслідок ретракції і вкорочення поздовжніх м’язів матка ніби сповзає з плідного яйця, спрямовуючись угору. Проте це сповзання обмежується зв’язковим апаратом матки. Круглі, крижово-маткові і часково широкі зв’язки утримують матку, яка скорочується, від надмірного зміщення вгору. Напружені круглі зв’язки вдається промацати в породіллі через черевну стінку. У зв’язку з зазначеною дією зв’язкового аппарату сила скорочень матки використовується для просування плодового яйця донизу.
При ретракції матки розтягується не тільки шийка, а й нижній сегмент матки. Нижній сегмент, який складається з перешийка і найбільш нижнього відділу тіла матки, порівняно тонкостінний, м’язових елементів у ньому менше, ніж у верхньому сегменті матки. Розтягнення нижнього сегменту починається ще під час вагітності і посилюється під час пологів в зв’язку з ретракцією м’язів верхнього сегменту (порожнистого мускула).
Коли розвиваються сильні перейми, визначається межа між порожнистим мускулом, що скорочується (верхній сегмент), і нижнім сегментом матки, що розтягується. Цю межу називають контракційним кільцем.
Контракційне кільце звичайно утворюється після відходження навколоплідних вод, воно має вигляд поперечної борозни, яку можна промацати через черевну стінку.
Згладжування і розкриття каналу шийки матки відбувається так: зовнішній зів буває трохивідкритий уже наприкінці вагітності; він вільно пропускає кінець пальця. В періоді розкриття зовнішній зів розкривається після розкриття внутрішнього зіву і згладжуванням шийки матки.
Зів розкривається поступово. Спочатку від пропускає кінець одного пальця, потім у відкритому зіві вміщуються два пальці і більше. В міру розкриття, краї зіву все більше стончуються, на кінець періоду розкриття вони мають форму вузької, тонкої облямівки. Розкриття вважається повним, коли зів розширюється приблизно на 10-12 см. При такому ступені розкритті зів пропускає голівку і тулуб зрілого плоду.
Під час кожних перейм навколоплідні води йдуть до нижнього полюсу плідного яйця, плідний міхур напружується (наливається) і заглиблюється в зів. Після закінчення перейм води частково переміщуються догори, напруження міхура послабюється. Вільне переміщення навколоплідних вод у напрямку до нижнього полюсу плідного яйця і в зворотний бік відбувається доти, поки передлежача частина рухома над входом у таз. Коли голівка опускається, вона з усіх боків стикається з нижнім сегментом матки і притискує цю ділянку стінки матки до входу в таз. Місце охоплення голівки стінками нижнього сегмента називають поясом стикання. Пояс стикання поділяє навколоплідні води на передні і задні. Навколоплідні води, що містяться в плідоному міхурі нижче пояса стикання, називають передніми водами. Більшу частину навколоплідних вод, розміщених вище поясу стикання, називають задніми водами.
Під впливом перейм, які посилюються, плідний міхур, заповнений передніми водами, наливається все більше, і на кінець періоду розкриття напруження міхура не слабшає, і в паузах між переймами плідний міхур готовий до розриву.
У нормальних умовах плідний міхур розривається при повному, або майже повному, розкритті зіву, під час перейм (своєчасне відходження вод). Після розриву міхура відходять передні води. Задні води звичайно виливаються зразу ж після народження дитини. Рідше плідний міхур розривається при неповному розкритті зіву, іноді навіть до настання пологів.
Якщо плідний міхур розривається при неповному розкритті зіву, то говорять про раннє відходження вод, відходження вод до початку пологової діяльності називають передчасним. Раннє і передчасне відходження навколоплідних вод несприятливо впливають на перебіг пологів.
Якщо оболонки надто щільні, то плідний міхур розкривається пізніше настання повного розкриття зіву (запізнілий розрив плідного міхуру), іноді він зберігається до періоду зігнання і випинається з соромітливої щілини зпереду передлежачої частини.
Знечулення пологів.
У більшості жінок роди супроводжуються больовими відчуттями, ступінь яких варіює в широких межах. Багато породіль зазнає найсильнішого болю, особливо під час розкриття шийки і зіганяння плоду.
Медикаментозне знечулення.
Протягом останніх років для знечулення пологів запропоновано такі засоби: баралгін, но-шпа (2 мл), папаверина гідрохлорид, атропіна сульфат (1% 1 мл), апрофен. Баралгін діє заспокійливо і спазмолітично;
Rр.: SоІ. Вагаlgіnі 10 ml.
D.t.d.№10 рго іnjectionibus
S. Для внутрішньовенного застосування.
Атропіна сульфат розслаблює гладку мускулатуру матки і викликає місцеворозслаблюючу дію, застосовується у вигляді 0,1% розчину в ампулі 1 мл;
Rр.: Sоl. Аtropinisulfatis0,1% 1 ml
D.t.d. №6 рго іnjectionibus
S. Для підшкірного введення.
Но-шпа та папаверину гідрохлорид відносяться до групи спазмолітиків, роззслаблюють гладкі м’язи. Позитивний результат щодо знечулення дає комбінація но-шпи з баралгіном. При внутрішньом’язевому введенні;
Rр.: Sol. No-spani 2% 2 ml
D.t.d. №6 рго іnjectionibus
S. Для внутрішньовенного та внутрішньом’язевого використання.
Rp.: Sol. Papaverinihydrochloridi 2% 2 ml
D.t.d. №6 рго іnjectionibus
S. Для внугрішиньом’язевого використання.
Rр.: Sol. Apropheni 1% 1 ml
D.t.d. №6 рго іnjectionibus
S. По 1 млдля внутрішньом’язового введення.
Вагітну жінку ознайомлюють з порядком та обстановкою у пологовому будинку, розповідають їй про можливі і обов’язкові маніпуляції під час пологів (зовнішнє і піхвове дослідження, внутрішньовенне введення глюкози, введення кисню та ін.), вагітній роз’яснюють про необхідність неухильно виконувати всі вказівки медичного персоналу і регулярно харчуватися під час пологів.
Якщо породілля не пройшла психопрофілактичну підготовку то її навчають усіх прийомів у пологовому будинку. При цьому також виявляють і усувають жахи та побоювання і підтримують упевненість у благополучному закінченні пологів. Ефект такої бесіди нижчий, ніж тривала психопрофілактична підготовка.
Завдання акушера по веденню першого періоду пологів.
1. Стежити за загальним станом породіллі:
а) звертаємо увагу на скарги;
б) регулярно проводимо вимірювання артеріального тиску на обох руках;
в) стежимо за характером пульсу (при нормальному перебігу пологів пульс може трошки прискоротись, але залишиться ритмічним і повним);
г) вимірюємо температуру породіллі 3-4 рази на день.
2. Слідкуємо за пологовою діяльністю:
а) стежимо за силою, інтенствністю, тривалістю, частотою та болісністю перейм;
б) стежимо за динамікою розкриття шийки матки по висоті стояння дна матки і контракційного кільця та за результатами піхвового обстеження.
3. Стежимо за станом плоду:
а) вислуховуємо серцебиття плоду через кожні 15-20 хвилин, а після відходження навколоплідних вод - через 5-10 хвилин. Прискорення серцебиття до 160 ударів за хвилину і більше і зниження до 110 ударів і менше свідчить про гіпоксію плоду,
4. Слідкувати за просування передлежачої частини (великим сегментом голівка не повинна знаходитись в одній площині більше двох годин; при не виконанні цієї умови на голівці плоду утворюються пролежні).
5. Слідкуємо за своєчасним злиттям навколоплідних вод, тому що при своєчасному їх відходженні незабаром виникають виганяючі перейми та потуги.
6. Стежити за функцією сечового міхура та кишок:
а) при надходженні в пологовий будинок породіллі ставлять очисну клізму, яку повторюють через 12 годин;
б) жінка повинна мочитись самостійно через кожні 2-3 години. Якщо породілля самостійно спорожнити сечовий міхур не може, то застосовують катетеризацію.
7. Слідкуємо за харчуванням породіллі. Призначаємо їжу, що легко засвоюється, невеликими порціями.
8. Проводимо знечулення пологів.
Показникі до піхвового дослідження.
1. Піхвове дослідження проводиться при прибутті у пологовий будинок;
2. Після відходження навколоплідних вод. При подальшому перебігові пологів піхвове дослідження проводять за показаннями:
а) затяжний період вигнання;
б)неясне положення і передлежання плоду;
в) кровотеча з родових шляхів;
г) гіпоксія плоду.
Щоденник 1 періоду пологів
08.10.98 р. 23:00 АT Dex 120/80 sin 120/80 Ps 86 уд./хв. |
Загальний стан задовільний, породілля веде себе спокійно, шкіра розового кольору, перейми середньої інтенсивності, тривають 25 -30 сек., з інтервалом у 5 -7 хв., навколоплідні води не підтікають. Серцебиття плоду 136 уд./хв., тони звучні, ритмічні. Голівка плоду знаходиться малим сегментом у плоскості входу у малий таз. Зрачок звичайних розмірів. | Рекомендовано глибоко та ритмічно дихати, під час переїм слідкувати за тим, щоб сечовипускання були кожні 2 години |
09.10.98 р. 01:00 АT Dex 120/80 sin 125/80 Ps 90 уд./хв |
Загальний стан задовільний, але породілля веде себе безпокійно, перейми болісні, тривають 45-50 сек., з інтервалом 4 - 5 хв., зіниці розширені, шкіра рожевого кольору, серцебиття плоду 140 уд./хв., тони звучні, ритмічні. Голівка плоду знаходиться великим сегментом у плоскості входу у малий таз. | Проведена психопро-філактична бесіда, у якій було роз’яснено, як вірно дихати, навчено методам самознечулення. Доступно роз’яснено про механізм пологів. Призначено провести знечулення: Sol. No-spani 2%4 ml,Sol.Аnalgini 50%2 ml. Ввести внутрішньо- м’язево. |
09.10.98 р. 02:00 АТ dех 120/80 sіn 120/80 Ps 84 уд./хв |
Загальний стан задовільний, породілля дотримується рекомендацій, болісність зменшилась, зіниці звузились, шкіра рожевого кольору. Перейми тривають 50 сек.,з інтервалом 4 - 5 хв., інтенсивні. Серцебиття плоду 138 уд./хв., тони ритмічні, звучні, навколоплідні води не підтікають. Голівка плоду знаходиться великим сегментом у плоскості входу у малий таз. | Проводити самознечулення та рахувати перейми. Рекомендовано легкий обід. Виміряти температуру тіла |
09.10.98 р. 02:45 АТ dех 130/65 sin 135/85 Рs 90 уд./хв. |
Загальний стан задовільний, породілля веде себе спокійно, шкіра рожевого кольору, температура тіла 36,7Сº. Зіниці звичайного розміру, перейми інтенсивні, помірно болісні, тривають 85-90 с., з інтервалом 2-3 хв. Голівка плоду великим сегментом у плоскості широкої частини малого тазу. Серцебиття плоду 142 уд./хв., тони звучні, ритмічні. Відбувся розрив плодного міхура і відходження навколоплідних вод. | Проведення піхвового дослідження. |
Піхвове дослідження. 09.10.98 р. 2:45.
Огляд піхвової частини матки і слизової оболонки піхви у дзеркалах. Складчатість слизової оболонки помірно розвинута. Шийка матки центрована, циліндричної форми, згладжена, повне відкриття (10 см).
Піхва жінки, що не народжувала. Складчатість слизової оболонки помірно розвинута. Шийка матки центрована, циліндричної форми, згладжена, повне відкриття (10 см), плідний міхур відсутній, великий сегмент голівки плоду знаходиться у плоскості широкої частини малого тазу, стрілоподібний шов у правому косому розмірі, ближче до прямого розміру площини вузької частини малого тазу. Нижній полюс голівки плоду на рівні L. interspinalis. Лонне зчленування не пальпується. Крижова западина виконана голівкою на 2/3 її розміру. До і після дослідження піхва санована розчином фураціліну 1:5000.
Акушерський діагноз.
Перша вагітність 39 тижнів, мається один живий плід, в головному передлежанні, повздовжнє положення, перша позиція, передній вид, злиття навколоплідних вод. Кінець першого періоду.
Заключення.
Почався 2 період пологів. Пологи закінчити консервативно (Рег vias naturalis). Слідкувати за внутрішньоутробним станом плоду і активністю пологової діяльності
Другій період пологів.
Теоретична частина
Поступальні рухи плоду відбуваються по осі тазу, тобто по зігнутій лінії, яка сполучає центри всіх прямих розмірів тазу. Вісь тазу вигинається відповідно до увігнутої форми передньої поверхні крижів, у виході з тазу вона спрямовустся наперед, в бік симфізу.
Стінки тазу нерівні: симфіз значно коротший від крижів. Форма малого тазу в різних площинах неоднакова: вихід тазу має поперечно витягнуту форму, порожнина - круглу, вихід - вигляд овалу, витягнутого в передньо-задньому напрямку. Головка плоду має також неоднакові розміри в різних площинах.
У зв’язку з зазначеними особливостями форми тазу і голівки, вона не може пройти через родові шляхи по прямій лінії, не роблячи поворотів. Одночасно з поступальними рухами по осі тазу плід, особливо його голівка, робить ряд рухів. Голівка плоду робить додаткові до поступальних рухів повороти навколо повздовжньої осі і обертання навколо поперечної осі - згинання і розгинання.
Сукупність рухів, які робить плід при проходженні через малий таз і м’які тканини родових шляхів, називають біомеханізмом пологів.
До вчення про біомеханізм пологів великий внесок зробив А.Я.Красовський.
Найбільш типовим, нормальним є біомеханізм пологів при передньому виді потиличного передлежання, яке буває в 95% усіх пологів.
Біомеханізм пологів при передньому виді потилочного передлежання.
Розрізняють чотири моменти біомеханізму пологів.
Перший момент - згинання голівки (flехіо саріtіs). Голівка робить поворот навколо поперечної осі.
У періоді розкриття голівка вставляється ( або притискується) у вхід малого тазу, стріловидний шов розміщений у поперечному або в трохи косому розмірі тазу.
У періоді зігнання тиск матки передається згори на хребет плоду і з нього на голівку. Хребет з’єднується з голівкою не в центрі, а ближче до потилиці: у зв’язну з цим, утворюється ніби двоплечий важіль, на короткому кінці якого розміщена потилиця, на довгому - лоб. Сила внутрішньоматкового і внугрішньочеревного тиску передається через хребет насамперед на ділянку потилиці (коротке плече важеля). Потилиця опускається, підборіддя наближається до грудної клітини, мале тім’ячко розміщується нижче великого.
 Згодом ділянка малого тім’ячка весь час просуваетья по провідній осі тазу і першою показується з соромітної щілини. Мале тім’ячко при передньому виді потиличного передлежання є провідною (ведучою) точкою.
Згодом ділянка малого тім’ячка весь час просуваетья по провідній осі тазу і першою показується з соромітної щілини. Мале тім’ячко при передньому виді потиличного передлежання є провідною (ведучою) точкою.
Провідною називають ту точку, яка першою опускається у вхід тазу, йде попереду під час внутрішнього повороту і першою показується з соромітної щілини.
В результаті зігнання голівка входить у таз найменшим розміром, а саме малим косим (9,5 см) замість прямого розміру (12 см), яким вона була встановлена раніше. Цим зменшеним обводом голівка проходить через усі площини тазу і соромітну щілину.
 Другий момент - внутрішній поворот голівки (rotatio capitis interna). Голівка робить поступальний рух вперед (опускається) і одночасно повертається навколо поздовжньої осі. При цьому потилиця (і мале тім’ячко) повертається наперед, а лоб (і велике тім’ячко) -назад. Стріловидний шов, щобув розміщений у поперечному (або трохи косому) розмірі входу в таз, поступово змінює положення. Коли голівка опускається в порожнину тазу, стріловидний шов переходитьу косий розмір: при першій позиції в правий косий, при другій - в лівий. У виході тазу стріловидний шов встановлюється в прямому розмірі його. Встановленням стріловидного шву в прямому розмірі виходу тазу внутрішній поворот голівки закінчується; при цьому опущене мале тім’ячко обернене прямо до симфізу.
Другий момент - внутрішній поворот голівки (rotatio capitis interna). Голівка робить поступальний рух вперед (опускається) і одночасно повертається навколо поздовжньої осі. При цьому потилиця (і мале тім’ячко) повертається наперед, а лоб (і велике тім’ячко) -назад. Стріловидний шов, щобув розміщений у поперечному (або трохи косому) розмірі входу в таз, поступово змінює положення. Коли голівка опускається в порожнину тазу, стріловидний шов переходитьу косий розмір: при першій позиції в правий косий, при другій - в лівий. У виході тазу стріловидний шов встановлюється в прямому розмірі його. Встановленням стріловидного шву в прямому розмірі виходу тазу внутрішній поворот голівки закінчується; при цьому опущене мале тім’ячко обернене прямо до симфізу.
Голівка при просуванні через порожнину тазу (від входу до виходу) звичайно обертається по дузі в 90°. Якщо потилиця до внутрішнього повороту була злегка обернена наперед, то голівка повертається на 45°, якщо потилиця була обернена трохи назад - на 135°.
Таким чином, при внутрішньому повороті голівки стріловидний шов з поперечного розміру входу проходить у косий (у порожнині), а з косого - в прямий розмір виходу з тазу.
 Внутрішний поворот голівки пояснюється різними причинами. Найпоширенішою є теорія пристосування голівки, що пристосовується до розмірів тазу: головка своїм найменшим обводом (обвід по малому косому розміру) проходить через найбільші розміри тазу. У вході найбільший розмір поперечний, у порожнині - косий, у виході - прямий; відповідно відбуваються обертання голівки з поперечного розміру в косий і далі в прямий. В.В.Сутугін вважав, що голівка обертається в зв’язку з поворотом плечиків. П.А.Бєлошапко і І.І.Яковлєв пов’язують її обертання із скороченням м’язів тазового дна.
Внутрішний поворот голівки пояснюється різними причинами. Найпоширенішою є теорія пристосування голівки, що пристосовується до розмірів тазу: головка своїм найменшим обводом (обвід по малому косому розміру) проходить через найбільші розміри тазу. У вході найбільший розмір поперечний, у порожнині - косий, у виході - прямий; відповідно відбуваються обертання голівки з поперечного розміру в косий і далі в прямий. В.В.Сутугін вважав, що голівка обертається в зв’язку з поворотом плечиків. П.А.Бєлошапко і І.І.Яковлєв пов’язують її обертання із скороченням м’язів тазового дна.
Третій момент - розгинання голівки (extensio capitis). Коли дуже зігнута голівка досягає виходу тазу, вона натрапляє на опір м’язів тазового дна.
Скорочення матки і черевного пресу зганяють плід у напрямку до верхівки крижів і куприка. М’язи тазового дна чинять опір в просуванні голівки в даному напрямку і сприяють відхиленню її наперед, до соромітної щілини.
 Під впливом цих двох сил голівка, що народжується, розинається. Розгинання відбувається після того, як ділянка підпотиличної ямки підійде під лонну дугу. Навколо цієї точки опори голівка розгинається; при розгинанні прорізуються лоб, личико і підборіддя, тобто народжується вся голівка. Голівка розгинається під час її врізування і прорізування. При передньому виді потиличного передлежання голівка прорізується через вульву площиною, яка проходить через малий косий розмір.
Під впливом цих двох сил голівка, що народжується, розинається. Розгинання відбувається після того, як ділянка підпотиличної ямки підійде під лонну дугу. Навколо цієї точки опори голівка розгинається; при розгинанні прорізуються лоб, личико і підборіддя, тобто народжується вся голівка. Голівка розгинається під час її врізування і прорізування. При передньому виді потиличного передлежання голівка прорізується через вульву площиною, яка проходить через малий косий розмір.
Точку опори, навколо якої при прорізуванні обертається голівка, називають точкою фіксації, або гіпомохліоном. При передньому виді потиличного поредлежання точкою фіксації є ділянка підпотиличної ямки.
Четвертий момент - зовнішній поворот голівки та внутрішній поворот плечиків (rotatio capitis externa at rotatio brachialis interna). Голівка після народження повертається личком до правого або лівого стегна (в залежності від позиції). Зовнішній поворот голівки залежить від внутрішнього повороту плечиків. Плечики вступають у таз у поперечному або трохи в косому розмірі; в порожнині тазу починається поворот плечиків, і вони переходять у косий розмір. На дні тазу внутрішній поворот плечиків закінчується поперечним розміром, вони встановлюються в прямому розмірі виходу тазу (одне плечико - до симфізу, друге - до крижів). Поворот плечиків передається голівці;коли плечики встановлюються у прямому розмірівиходу тазу, личико повертається до стегна матері.
Завдання акушера по веденню другого періоду пологів.
Стежити за зливом навколоплідних вод ( в нормі навколоплідні води мають зливатися в кінці першого періоду, при повному або майже повному розкритті шийки матки).
Слідкувати за загальним станом породіллі:
а) колір шкіри та слизових оболонок;
б) справляємось про самопочуття;
в) вимірюємо артеріальний тиск і пульс.
Стежимо за серцебиттям плоду після кожної потуги, вислуховуємо звучність, частоту і ритм серцевих скорочень.
Слідкуємо за пересуванням передлежачої частини плоду по родовому каналу (голівка плоду великим сегментом не повинна знаходитись в одній площині більше 2-х годин).
Стежимо за станем пологових шляхів:
а) звертаємо увагу на форму матки (в нормі - овальна);
б) звертаємо увагу на стан зовнішніх статевих шляхів і піхви (при ущемленні м’яких тканин голівкою плоду та кістками тазу - виникає набряк).
Слідкуємо за характером виділень із статевих шляхів (в нормі виділення слизові. Наявність кров’янистих виділень, виділень з неприємним запахом та домішками гною, та виділень навколоплідних вод з домішками меконію вказує на патологічний характер пологів).
Слідкуємо за характером пологової діяльності, регулюємо потугову діяльність. Стежимо, щоб не було псевдоперейм, які мимоволі виснажують породіллю.
Захист промежини.
Акушерське сприяння в II періоді пологів включає в себе ряд послідовних міроприємств і маніпуляцій, які проводить акушер в кінці II періоду пологів, якими він наслідує фізіологічність пологів і запобігає травматизму матері. Одним з прийомів акушерського сприяння є захист промежини. Суть цього прийому полягає в тому, щоб запобігати занадто стрімкому переміщенню голівки по родовим шляхам і по можливості, щоб голівка прорізувалась своїм найменьшим розміром (тобто при максимальному згинанні - малий косий розмір). Захист промежини заключасться в зменшенні сили, з якою голівка плоду давить на промежину і в регуляції правильного проходу голівки через статеву щілину.
Захист промежини починається з моменту прорізування голівки. Для того, щоб запобігти передчасному розгинанню голівки, акушер стає справа від породіллі і кладе долоню лівої руки на лонне зчленення так, щоб долонні поверхні щільно зімкнених між собою чотирьох пальців розміщувались плашмя на голівці, і, по можливості, покривали всю голівку. Таким чином ми запобігаємо передчасному розгинанню голівки та надмірно швидкому її проходженню по родовим шляхам. При цьому натискувати треба всією долонною поверхнею пальців, тоді як натискування тільки кінчиками пальців може призвести до травмування голівки.
Другий момент - виведення голівки із статевої щілини поза потугами. Суть цього моменту - у найбільш обережному виведенні голівки із статевої щілини. Здійснюється це за допомогою розтягування великим і вказіним пальцем бульбарного кільця над голівкою, як тільки закінчилася потуга.
Третій момент - зменшення напруги промежини. Мета - зробити промежину більш податливою до голівки за рахунок тканин, “позичених” із сусідніх ділянок, тобто зсув бокових тканин по можливості назад, в бік промежини.
Четвертий момент - регулювання потуг під час вставляння голівки тім’яними буграми. В цей час небезпека розриву промежини і надмірного здавлення досягає свого максимума. Перед акушером в цей момент стоїть завдання вміло регулювати потуги. Коли голівка зупинилась тім’яними буграми в статевій щілині, а підпотилична ямка - під лонним зчлененням, породіллі пропонують глибоко і часто дихати відкритим ротом. Тоді обома руками затримують просування голівки, поки потуга значно не послабшає. Права рука акушера здавлює поза потугою промежину над лицем плоду так, що вона зісковзує з лиця, ліва рука в цей час повільно припіднімає голівку плоду вверх і розгинає її.
П’ятий момент - звільнення плечового поясу і народження тулуба плоду. Після народження голівки породіллі пропонують тужитися. Голівку захватують обома руками так, щоб долоні обох рук плашмя прилягали до правої та лівої скронево-щічної ділянок плоду. При цьому голівку плоду підтягують вниз до тих пір, пори плечико не підійде під лонне зчленення. Потім лівою рукою захватують голівку (долоня знаходиться на нижній щоці плоду), припіднімаючи цією рукою голівку вверх, а правою ісуваючи промежину з заднього плечика. Останнє обережно виводять, щоб не порушити цілісність ключиць і промежини породіллі. Коли плечовий пояс звільнений, в підпахвові області плоду вводять спинки вказівних пальців рук і тулуб припіднімають вверх. Це сприяє швидкому і бережному його народженню.
В тих випадках, коли розрив промежини здається неминучим, проводять її розсічення - перинеотомію, з послідуючим зашиванням після народження дитини
План ведення пологів.
1. В данній акушерській ситуації виявлено, що вагітність протікала фізіологічно, ускладнень не було. При обстежені - пологова діяльність активна, розміри тазу матері і голівки плоду відповідають, таким чином, пологи вести консервативно через природні шляхи.
2. В пологах слідкувати за динамікою пологової діяльності, внутрішньоутробним станом плоду, за просуванням передлежачої голівки.
3. Проводити знечулення пологів у I періоді відповідно перебігу, провести бесіду про фізіологію пологів і призначити спазмолітики.
4. При ведені III періоду пологів слідкувати за ознаками відшаровування плаценти, та ознаками кровотечі; при необхідності ввести утеротонічні засоби для профілактики маткової кровотечі.
Первинна обробка новонародженного.
Дитину, що народилась, обтирають стерильною марлею. Кусочком стерильної вати очищають від слизу ніс і рот дитини, кладуть її між зігнутими і розведеними ногами матері на підігріту стерильну пелюшку. Пуповина не повинна бути натягнутою. Акушерка оглядає дитину і стежить за її поведінкою. Доношена здорова дитина відразу після народження починає дихати, голосно кричати, активно рухати кінцівками, нерідко незабаром мочиться.
Поклавши дитину, акушерка знову миє руки, витирає їх спиртом і приступає до обробки новонародженого.
Профілактику офтальмобленореї проводять обов’язково, бо не виключена можливість інфікування очей новонароджених при проходженні його через пологові шляхи. Зараження очей гонококами приводить до тяжких наслідків, включаючи сліпоту. Профілактику проводять 30% розчином альбуциду, який закапують у кон’юнктивальний мішок і соромітну щілину у дівчат.
Перев’язують пуповину після припинення пульсацпїї судин, що відбуваєтья звичайно за 2-3 хвилини після народження плоду. Протягом кількох хвилин пульсації пуповини у судинну систему плоду з плаценти надходить 60-100 мл крові. Після припинення пульсації пуповину перерізають в умовах суворої асептики.
Пуповину вититрають стерильною ватною кулькою, просоченою спиртом, і захоплюють двома затискачами Кохера. Один затискач накладають на віддалі 8 - 10 см від пупкового кільця, другий - на 2 см вище. Пуповину між ними перерізають тупокінцевими ножицями. Щоб не охолоджувати дитину, обробку дитячого кінця пуповини проводять на зігрітому сповивальному столику, накритому стерильною пелюшкою,
Дитячий кінець пуповини знову витирають спиртом і перев’язують стерильною шовковою ниткою на віддалі 1,5-2 см від пупкового кільця. Кінці лігатури один раз зав’язують на одному боці пупкового канатику, другий раз - на протилежному боці. Другий вузол зав’язують петлею, яку можна розпустити, щоб перетягнути пуповину тугіше, якщо вона всихає, або послабляється перший вузол. Після цього відтинають кінець пуповинного залишку на відстані 2-3 см вище місця перев’язування, поверхню розрізу змащують 10% розчином йоду. Пуповинний залишок загортають сухою стерильною марлевою серветкою, кінці якої зав’язують біля пупкового кільця, пуповинний залишок, загорнутий у серветку, можна прибинтувати до животу стерильним марлевим бинтом.
Сироподібне мастило з шкіри плоду не знімають, тільки з місць великого скупчення (пахові ділянки, пахвинні складки) надлишок мастила знімають стерильною ватою, просоченою стерильним вазеліновим мастилом, або риб’ячим жиром.
Закінчивши туалет, новонародженого зважують, вимірюють його зріст - від маківки до п’ят, розміри голівки та плечиків, на руки надягають браслети з білої стерильної клейонки. На браслетах попереду чорнилом записують прізвище, ім’я та по батькові матері, номер історії пологів, стать дитини, масу, зріст, дату народження. Потім на дитину надягають стерильну теплу сорочечку, загортають у стерильну пелюшку та ковдру і залишають на обігрівальному сповивальному столику 2 години. Через 2 години дитину відправляють у палату новонароджених.
Ознаки зрілості плоду.
Довжина тіла 47 - 55 см, середнє – 50 - 52 см..
Маса 2500 - 4000 г. і більше, середнє - 3200 - 3500 г.
Груди опуклі.
Пупкове кільце розташоване посередині між мечеподібним відростком і лонним зчленуванням.
Шкіра блідо-рожева, добре розвинена підшкірно-жирова клітковина.
Пушок тільки на плечах і верхній частині спини.
Волосся можуть бути більше 2 см.
Ногті заходять за краї ногтьових фаланг.
Вушні та носові хрящі пружні.
У хлопчиків яєчка знаходяться в порожнині мошонки, у дівчат - клітор і малі соромітні губи прикриті великими.
Активно рухається, кричить.
Очі відкриті.
Добре смокче грудь.
Діти, які народились у період від 38 до 42 тижнів - доношені.
Клінічна оцінка стану новонародженног за шкалою Апгар.
| Оцінка, бали. | |||
| Ознака | 0 | 1 | 2 |
| Серцебиття | Відсутнє | Менш, як 100 /хв. | Більш, як 100 – 140 /хв. |
| Дихання | Відсутнє | Слабке, поверхневе | Голосний крик |
| Забарвлення шкіри | Бліде | Синюшне | Рожеве |
| М’язевий тонус | Млявий |
Дещо знижений | Активні рухи |
| Рефлекси | Відсутні | Слабко виражені (гримаса) | Добре виражені (голосний крик) |
Стан новонародженого оцінюють за шкалою Апгар, яка включає 5 клінічних ознак, згідно з трьохбальною системою. Стан дитини, яка народилась, вважають задовільним, якщо сумарна оцінка становить 8 - 10 балів. Сумарна оцінка усіх ознак дає змогу виділити 3 групи дітей:
1. З легкою асфіксією (6-7 балів)
2. З асфіксією середньої тяжкості (4-5 балів)
3. З тяжкою асфіксією (1-3) бала.
Щоденник II періоду пологів
09.10.98 р. 03:00 АТ dех 135/85 sin 135/85 Рs 90 уд./хв. |
Потуги по 1-й хв. через кожні 3 хвилини, інтенсивні помірно болісні. Загальний стан задовільний. Під час потуги обличчя породіллі червоніє, збільшується артеріальний тиск та пульс, поза потугою породілля відпочиває, намагаючись повністю розслабитись. Голівка плоду знаходиться великим сегментом у площині вузької частини малого тазу. Серцебиття плоду 142 уд./хв., тони звучні, ритмічні | Роз’яснено, як потрібно пово дитись під час потуг. |
09.10.98 р. 03:10 АТ dех 135/85 sin 130/80 Рs 88 уд./хв. |
Потуги по 1-й хв. через кожні 3 хв., інтенсивні, помірно болісні. Загальний стан задовільний. Голівка плоду знаходиться на тазовому дні. Признаки Гентера та Піскачика позитивні. Серцебиття плоду138 уд./хв., тони звучні, ритмічні. | Перевести до пологового залу. |
09.10.98 р. 03:20 АТ dех 135/85 sin 135/85 Ps90 уд./хв. |
Народилась одна жива дитина жіночої статі, вага 3400 г., зріст 54 см, окружність голівки 36 см, окружність грудей 35 см, оцінка по АПГАР на 1-й хв. 8 балів (22121), на 5-й хв. - 10 балів (22222). Проведена первинна обробка новонародженного: 1.Відсмоктано слиз стерильним балончиком із носу і роту. 2.Обробка пуповини I-а обробка пуповини: акушерка миє руки, надягає стерильні перчатки. Після того, як зникла пульсація пуповини на 10 см від краю пупочного кільця накладають один зажим і на 2 см назовні другий зажим. Ділянку пуповини між зажимами обробляють 5% спиртовим розчином йоду та пересікають. II-а обробка пуповини: акушерка знову миє руки, кінчик пуповини обробляє йодом, на 2 см нижче накладає лігатуру, затягує її. На кінець пуповини накладає стерильну серветку. Профілактика гонобленореї 30% розчином натрієвої солі альбуциду. Сеча, яку випустили катетером, світла. |
Катетерізація сечового міхура. |
Третій період пологів.
Теоретична частина.
Після народження плоду починається третій період пологів - послідовий. У цей період плацента й оболонки відокремлюються від стінок матки із пологових шляхів зганяється послід, який відшарувався.
У третьому періоді відбувається:
1. При послідових переймах скорочується вся мускулатура матки, включаючи ділянку прикріплення плаценти (цю ділянку називають плацентарною площадкою). Плацента не має здатності до скорочення, тому відбувається зміщення її від місця прикріплення, яке звужується. З кожними переймами плацентарна площадка зменшується, плацента утворює складки, які випинаються в порожнину матки, і, нарешті, відшаровується від стінки матки.
Порушення зв’язку міжплацентою і стінками матки супроводиться розривом матково-плацентарних судин у відокремленій ділянці плаценти. Кров, яка вилилася із судин, скупчується між плацентою та стінкою матки і сприяє подальшому відокремленню матки від місця прикріплення.
2. Послідовий період характеризується виділенням крові з матково-плацентарних судин, які порушуються при відшаруванні плаценти. При нормальному перебігу послідового періоду крововтрата досягає 150-300 мл, у середньому 250 мл. Ця крововтрата є фізіологічною, вона не впливає негативно на організм жінки. Після зігнання посліду матка набуває стану тривалого скорочення. М’язові волокна та пучки, що скоротилися, стискують просвіт зіяючих судин, у зв’язку з чим кровотеча припиняється. Після зігнання посліду роди закінчуються і починається післяпологовий період.
3.Плацента відокремлюється від стінки матки двома способами: з центру або з краю її.
При першому способі (спосіб Шульца) спочатку відшаровується центральна частина плаценти. Між відокремленою ділянкою плаценти і стінкою матки утворюється скупчення крові - ретроплацентарна гематома. Зростаюча гематома сприяє подальшому відшаруванню плаценти і випинанню її в порожнину матки. Плацента, яка остаточно відокремилась, народжується з порожнини матки і тягне за собою оболонки. Плацента виходить з статевих шляхів плодовою поверхнею назовні: оболонки - навиворіт (водна оболонка міститься зовні, децидуальна - зсередини). Вивернуті оболонки розміщуються з боку материнської поверхні плаценти.
При другому способі (спосіб Дункана) відокремлення починається з периферії плаценти, звичайно з нижнього краю. Кров з порушених судин не утворює гематоми, вона стікає вниз між стінкою матки та оболонками. З кожними переймами відшаровуютьоя все нові ділянки плаценти. Після повного відокремлення плацента ковзає вниз і тягне за собою оболонки, які також відокремлюються від матки. Плацента виходить з статевих шляхів нижнім краєм уперед. Розміщення оболонок зберігається у такому ж вигляді, в якому вони були в матці. Другий спосіб відокремлення плаценти зустрічається рідше, ніж перший.
Ознаки відшарування плаценти.
Зміна форми і висоти стояння матки (ознаки Шредера). Безпосередньо після народження плоду форма матки округла, дно - на рівні пупка. Після відокремлення плаценти матка сплощується, стає вужчою; дно її піднімається вище пупка, матка нерідко відхиляється праворуч.
Здовження зовнішнього відрізка пуповини (ознака Альфельда). Відшарована плацента опускається а нижній сегмент або в піхву. У зв’язку з цим, лігатура, накладена на пуповину, опускається на 10-12 см.
Поява випинання над симфізом. Коли відокремлена плацента опускається в тонкостінний нижній сегмент матки, передня стінка цього сегмента разом з черевною стінкою трохи піднімається і утворюється випинання над симфізом.
 Ознака Кюстнера-Чукалова. Якщо натиснути ребром кисті на надлобкову ділянку, при плаценті, яка не відокремилася, пуповина не втягується.
Ознака Кюстнера-Чукалова. Якщо натиснути ребром кисті на надлобкову ділянку, при плаценті, яка не відокремилася, пуповина не втягується.
Ознака Мікулича – відокремлена плацента опускається в піхву і з’являється позив на перейму.
Про відокремлення плаценти звичайно роблять висновок не за однією, а за сукупністю ознак.
Способи відшарування плаценти.
Спосіб Абуладзе.
Після спорожнення, сечового міхура роблять обережний масаж матки, щоб вона скоротилася. Потім обома руками беруть черевну стінку в повздовжню складку і пропонують породіллі потужитись. Відокремлений послід звичайно народжується легко.
Спосіб Гентера.
 Сечовий міхур спорожнюють, дно матки приводять до серединної лінії. Акушерка стає збоку від породіллі, обличчям до її ніг, кисті рук, стиснуті в кулак, кладе тильною поверхнею основних фаланг на дно матки (в ділянці трубних рогів) і поступово натискує в напрямку донизу і досередини; породілля при цьому не повинна тужитися.
Сечовий міхур спорожнюють, дно матки приводять до серединної лінії. Акушерка стає збоку від породіллі, обличчям до її ніг, кисті рук, стиснуті в кулак, кладе тильною поверхнею основних фаланг на дно матки (в ділянці трубних рогів) і поступово натискує в напрямку донизу і досередини; породілля при цьому не повинна тужитися.
Спосіб Креде-Лазаревича.
 Цей спосіб менш бережний, ніж способи Абуладзе і Гентера, тому до нього вдаються після безуспішного застосування одного з описаних вище методів. Техніка цього методу така: а) спорожнюють сечовий міхур; б) приводять дно матки у серединне положення; в) легким массажем намагаються викликати скорочення матки; г) стають ліворуч від породіллі (обличчям до її ніг), дно матки обхоплюють правою рукою так, щоб великий палець був на передній стінці матки, долоня - на дні. а чотири пальці - на задній поверхні матки; д) проводять вижимання посліду: стискають матку у передньозадньому розмірі і одночасно натискують на її дно, в напрямку вниз і вперед вздовж осі тазу. Відокремлений послід при цьому легко виходить назовні.
Цей спосіб менш бережний, ніж способи Абуладзе і Гентера, тому до нього вдаються після безуспішного застосування одного з описаних вище методів. Техніка цього методу така: а) спорожнюють сечовий міхур; б) приводять дно матки у серединне положення; в) легким массажем намагаються викликати скорочення матки; г) стають ліворуч від породіллі (обличчям до її ніг), дно матки обхоплюють правою рукою так, щоб великий палець був на передній стінці матки, долоня - на дні. а чотири пальці - на задній поверхні матки; д) проводять вижимання посліду: стискають матку у передньозадньому розмірі і одночасно натискують на її дно, в напрямку вниз і вперед вздовж осі тазу. Відокремлений послід при цьому легко виходить назовні.
Звичайно послід (плацента і оболонка) народжується відразу повністю; іноді після народження плаценти виявляється, що оболонки, з’єднані з дитячим місцем, затримуються у матці. В таких випадках плаценту, що народилася, беруть у долоні обох рук і повільно обертають у одному напрямку. При цьому оболонки скручуються, що сприяє поступовому відшаруванню їх від стінок матки і виведенню назовні без обриву.
Є другий способ виділення оболонок (Гентера). Після народження плаценти породіллі пропонують спертися на стопи і підняти таз; при цьому плацента звисає вниз і своєю массою сприяє відшаруванню оболонок,
Завдання акушера у третьому періоді пологів.
1. Випустити сечу з сечового міхура відразу після народження дитини.
2. Слідкувати за крововтратою.
3. Слідкувати за ознаками відшарування плаценти.
4. Слідкувати за загальним станом жінки (ознаками кровотечі).
Поняття про акушерську крововтрату.
У третій період пологів відбувається відділення плаценти і виділення посліду. Відшарування плаценти завжди супроводжується або зовнішньою кровотечею, або утворенням ретроплацентарної гематоми. Вважається, що кровотеча до 250 мл. у третьому періоді є фізіологічна, від 250 до 400 мл. - гранична, понад 400 мл. - патологічна. Крововтрату до 0.5% від маси тіла вагітної вважають фізіологічною.
Заходи, які направлені на профілактику маткової кровотечі у III періоді пологів.
1. Катетерізація сечового міхура.
2. Недопускати масажування матки.
3. Вводити утеротонічні препарати.
4. Виявлення групи ризику по кровотечі у третьому періоді, у цьому випадку пологи ведуть “з іглою у вені”, та заздалегідь заготовленною кров’ю.
5.Холод на низ черева.
Огляд плаценти.
Послід, що народився, старанно оглядають, щоб переконатися в цілості плаценти і оболонок.
Плаценту розкладають на маленькому підносі або на долонях материнською поверхнею вгору і уважно оглядають усю плаценту, одну частинку за одною. Треба дуже старанно оглянути краї плаценти; краї цілої плаценти маленькі і не мають обірваних судин, що відходять від них. Після огляду плаценти переходять до огляду оболонок. Для цього перевертають плаценту материнською стороною вниз. Краї розриву оболонок беруть пальцями і розправляють оболонки, намагаючись відновити яйцеву камеру, в якій містився плід разом з водами. При цьому звертають увагу на цілість водної та ворсистої оболонок і з’ясовують, чи немає між оболонками обірваних судин, які відходять від краю плаценти. Наявність таких судин свідчить про те, що була додаткова частинка плаценти, яка залишилась в порожнині матки. При огляді оболонок з’ясовують місце розриву її, що дає можливість до певної міри зробити висновок про місце прикріплення плаценти до стінки матки. Чим ближче від краю плаценти є місце розриву оболонки під час пологів, тим нижче була прикріплена плацента до стінки матки.
Встановлення цілості плаценти має дуже важливе значення. Затримка у матці частинок плаценти є грізним ускладненням пологів. Наслідком такого ускладнення буває кровотеча, яка настає незебаром після народження посліду або в пізніші строки післяродового періоду. Кровотеча може бути дуже сильною, загрозливою для життя породіллі.
Частинки плаценти, що затрималися, сприяють також розвиткові септичних післяпологових захворювань.
Тому частинки плаценти, що затрималися в матці, видавлюють рукою безпосередньо після встановлення дефекту в плаценті. Частинки оболонок, що затрималися, не потребують внутрішньоматкового втручання, вони виходять разом з виділеннями.
Щоденник III періоду пологів.
09.10.98 р. 03:30 АТ dex 130/80 sin 130/80 Ps 85 уд./хв. |
Загальний стан задовільний. Матка має форму піскового годинника, її дно відхілено вправо і досягає правої реберної дугі. Ознака Кюснера-Чукалова при натискуванні над лонним зчленуванням пуповина не втягується, що вказує на відшарування плаценти. Загальна крововтрата на цей час – 200 мл. | Для профілактики маткової кровотечі ввести: Sol. Methylergometrini 0,02% 1 мл, Sol. Glucosi 40% 10 мл, внутрішньовенно, повільно. |
09.10.98 р. 03:35 АТ Dех130/80 sіn 130/80 Ps 85 уд./хв. |
Загальний стан задовільний. Відбулось виділення посліду. При огляді посліду (материнською поверхнею догори) плацента ціла, края плаценти гладкі, не мають обірваних судин, що відходять від них, оболонки цілі. Загальна крововтрата 250 мл. | Лід на низ живота. |
09.10.98 р. 03:40 АТ Dех130/80 Sіn 130/80 Рs85 уд./хв. |
Огляд статевих шляхів у дзеркалах: шийка матки та піхва цілі, розривів немає. До і після огляду піхва санована розчином фурациліну 1:5000 | На протязі 2 годин породілля повинна знаходитись під наглядом лікаря та акушерки. |
Резюме пологів.
Пологи строкові, фізіологічні, народилась 09.10.98 р. у 03:20, дівчина.
I період пологів почався 08.10.98 р. біля 21 години вдома, проявлявся схваткоподібним болем внизу живота. З часом інтенсивність та тривалість перейм збільшувалась (з 10 - 15 сек до 80 - 85 сек), а інтервал між ними зменшувався (з 15хв до 2 - 3 хв). Поступила до пологового будинку у 22:05. Тривалість першого періоду пологів - 5 годин 45 хвилин.
II період пологів - перейми по 1-й хв. через кожні 3 хв. Тривалість II періоду 20 хв. 09.10.98 р. у 03:20 народилась одна жива дитина жіночої статі, голівкою, вага 3400 г., зріст 54 см., окружність голівки 36 см., окружність грудей 35см., оцінка по Апгар на 1-й хв. 8 балів (2 2 1 2 1), на 5-й хв. – 10 балів (2 2 2 2 2).
III період пологів - тривалість 25 хв. Виділення посліду відбулось на 15 хвилині у 03:35, плацента та оболонки цілі. Загальна крововтрата під час пологів 250 мл., розривів шийки матки та піхви немає.
Знечулення пологів.
1.Психопрофілактична бесіда.
2.Медікаментозне знечулення: у I періоді:
Sol. No-spani 2%4 ml,
Sol.Аnalgini 50%2 ml.
Введено внутрішньом’язево.
Для профілактики маткових кровотеч: у III періоді:
Sol. Methylergometrini 0,02% 1 мл,
Sol. Glucosi 40% 10 мл,
Введено внутрішньовенно, повільно.
VI . Післяпологовий період.
Зміни в організмі жінки після пологів.
З моменту народження посліду починається післяпологовий (пуерперальний) період, тривалість якого становить приблизно 6 - 8 тижнів. Протягом цього часу в організмі породіллі відбуваються дуже важливі фізіологічні процеси: всі зміни, які виникають у зв’язку з вагітністю та пологами, зазнають зворотного розвитку (інволюції). Такі зміни відбуваються у статевих органах, ендокринній, нервовій, серцево-судинній та інших системах. Виняток становлять молочні залози, функція яких досягає максимального розвитку саме в післяпологовий період.
Темп інволюційних процесів максимально виражений в перші 8 – 12 днів.
Найближчі 2 год, після пологорозрішення, виділяють як ранній післяпологовий період.
Найбільш значні зміни в післяпологовий період відмічаються у статевій системі, особливо в матці. В перші години після пологів стінки матки стовщуються, вона набуває кульоподібної форми, дно її розташовується на рівні пупка, тобто в середньому на 15 сантиметрів вище лонного зчленування. Поперечний розмір матки відразу після пологів становить 12-13 сантиметрів, маса 1000 грамів.
Процес інволюції матки стрімкий. Внаслідок скорочень м’язів розміри її зменшуються. Про ступінь скорочення матки можно робити висновок за рівнем стояння її дна. Щодня цей рівень зменшується на 1.5-2 сантиметра. Формування шийки і зіву відбувається внаслідок скорочення циркулярних мязів, що оточують внутрішній отвір каналу шийки матки. На 10 добу після пологів канал цілком відновлюється, але зовнішній зів закривається повністю протягом третього тижня після пологів, набуваючи при цьому щілиноподібної форми. Наприкінці 6-8 тижня після пологів величина матки відповідає її величині до вагітності, а маса дорівнює 50-60 грамів. Після відокремлення плаценти і народження посліду внутрішня поверхня матки - суцільна рана, особливо в тій ділянці, де раніше прикріплялась плацента. В процесі заживлення внутрішньої поверхні матки з’являються післяпологові виділення - лохії. Їх характер протягом післяпологового періоду змінюється. В перші 3-4 доби вони кров’янисті, на 4-5 добу мають серозно-сукровичний характер, на 10 добу - світлі, рідкі. Поступово зменшується і кількість лохій.
На 6-7 добу післяпологового періоду зникає набряк зовнішніх статевих органів, загоюються розриви, відновлюються тонус м’язів і фасції тазового дна. У вихідне положення поступово повертаються маткові труби, яєчники, зв’язковий апарат.
В яєчниках закінчується регрес жовтого тіла і починається дозрівання фолікулів. У більшості матерів, які не годують груддю, на 6-8 тижні після пологів настає менструація. В годувальниць менструації відсутні протягом кількох місяців.
Перша менструація після пологів найчастіше відбувається без овуляції. Надалі процес овуляції поновлюється, і менструації відновлюються повністю.
Рубці вагітних бліднішають і залишаються назавжди.
Молочні залози. Під час вагітності в молочних залозах відбуваються зміни, які підготовлюють їх до секреції молока. Під час вагітності і протягом перших днів після пологів з них виділяється молозиво. Воно містить білки, солі, жири, ферменти, вуглеводи, антитіла, епітеліальні клітини залоз, молозивні тільця, які є клітинами з жировими включеннями.
На 3-4 добу після пологів молочні залози набрякають і з’являється молоко. Молоко містить приблизно 88% води, 1.5-2% білка, 3.5-4% жирів, 7% вуглеводів. Процес набухання молочних залоз може супроводжуватись підвищенням температури тіла, ознобом і болем у молочних залозах,
Протягом перших годин після пологів відзначають сонливість, втомлюваність, що пов’язгіно з психоемоціональним фізичним навантаженням під час пологів. Температура тіла у межах норми. Пульс задовільний, 70-74 за хвилину, частота дихання 14-16 за хвилину. Першої доби, після пологів, підвищується діурез. При пониженні тонусу м’язів передньої черевної стінки, набряку шийки сечового міхура при патологічному перебігу пологів, а також у разі тривалого перебування у ліжку у породіль можливе затримання сечі. Нерідко буває закреп внаслідок атонії кишківника.
Питання гігієни.
Велику увагу слід звертати на утримання в чистоті зовнішніх статевих органів. Необхідно проводити ретельний туалет зовнішніх статевих органів. Протягом перших трьох діб це роблять тричі на день, а далі - двічі. Для туалету використовують слабкі дезинфікуючі розчини: калію перманганат 1:4000, фураціліну 1:5000, 0.25% розчин хлораміну. Перед початком туалету породіллі пропонують помочитися і спорожнити кишківник.
Правила догляду за молочними залозами спрямовані на профілактику маститів.
Породіллі перед годуванням двічі миють грудні залози теплою водою з милом, осушують їх індівідуальними стерильними серветками. Спочатку обмивають смочки, а потім з милом, а потім всю залозу, пахвову ямку. Після кожного годування породілля зціджує молоко з тієї залози, до якої було прикладено новонародженого.
Для профілактики і лікування тріщин смочків, використовують такі дезинфікуючі засоби як: 0.5% спиртовий розчин нашатирного спирту, 0.5% спиртовий розчин борної кислоти, 1% розчин брильянтового зеленого, 0.2% розчин фураціліну, обліпихову олію, 2% танінову мазь. УФ-опромінення сосків, місцеву дарсонвалізацію.
Після годування протягом 10-15 хвилин корисно приймати повітряні ванни.
Щоденник раннього післяпологового періоду.
09.10.98 р. 05:10 АТ dех 120/80 sіn 120/80 Рs 70 уд./хв. |
Скарг немає, відчуває слабкість та сонливість. Загальний стан задовільний, шкіра рожевого кольору. Матка знаходиться на 2 см. нижче пупка. Виділення з піхви помірно кров’янисті (lochia rubra). Серце: тони звучні та ритмічні. Легені: везикулярне дихання. | Дозволено перевести поро діллю у післяпологове відділення |
Призначення.
Режим - загальний.
Стіл N 15.
Аналізи: загальний аналіз крові, загальний аналіз сечі. аналіз виділень з піхви.
Медичні засоби не потрібні.
Туалет зовнішніх статевих органів розчином перманганату калія 1:10000 5 разів на добу.
Лікувальна фізкультура.
Щоденник пізднього післяпологового періоду.
10.10.98 р. АТ dех 120/80 sin 120/80 Рs 76 уд./хв. t У 36,6°С В Зб,7°С |
Скарг немає. Загальний стан задовільний. Матка на 15 см. вище лонного зчленування, шкіра рожевого кольору, молочні залози помірно збільшені, безболісні, секретують молозиво. Нирки працюють нормально, діурез трохи підвищенний. Органи шлунково-кишкового тракту функціонують нормально, апетит нормальний, гемороїдальних вузлів немає, стул сформований, регулярний.Серце: тони звучні та ритмічні, шумів немає. Легені: ясне везикулярне дихання. Лохії кров’янисті, помірні (lochia rubra). | Слідкувати за тим, щоб сечовипускання були регулярними 1 раз у 2 години. Обробка та масаж молочних залоз перед годуванням. |
12.10.98 р. АТ dех 120/80 sin 120/80 Рs 76 уд./хв t У 36,6°С В 36,6°С |
Скарг немає. Загальний стан задовільний, шкіра рожевого кольору. Матка на 11 см вище лонного зчленування. Молочні залози збільшені, безболісні, секретують молоко. Нирки працюють задовільно, сечовипускання безболісне 5 - 6 разів за добу. Органи шлунково-кишкового тракту функціонують нормально стул 1 раз на добу. Серце: тони звучні та ритмічні, шумів немає. Легені: ясне везикулярне дихання. Лохії серозні (lochia serosa). | Проводити профілактику маститу, зцежувати молоко. |
13.10.98 р. АТ dех 120/80 sin 120/80 Рs 74 уд./хв. T У 36,5°С В Зб,7°С |
Скарг немає. Загальний стан задовільний, шкіра рожевого кольору. Дно матки на 9 см. над лонним зчленуванням. Молочні залози збільшені, безболісні секретують молоко. Нирки працюють нормально, сечовипускання безболісне 5 - 6 разів за добу. Шлунково-кишковий тракт функціонує нормально, стул 1 раз за добу. Серце: тони звучні та ритмічні, шумів немає. Легені: ясне везикулярне дихання. Лохії серозні (lochia serosa). | Проводити профілактику маститу, зцежувати молоко Загальний аналіз крові, аналіз виділень з піхви. |
Піхвове дослідження при виписці 13.10.98 р. 14:20.
Завнішні статеві органи розвинуті правильно, оволосіння за жіночим типом. Огляд піхвової частини матки та слизової оболонки піхви у дзеркалах: слизова оболонка піхви рожевого кольору. Складчастість виражена помірно, шийка матки циліндричної форми, без видимих патологічних змін, зовнішні вічко цервікального каналу щілеподібної форми.
При бімануальному дослідженні: піхва жінки, що народжувала: шийка матки циліндричної форми, м’яко-еластичної консистенції, сформована, відхилена до заду. Безболісна при зміщенні. Цервікальний канал пропускає пропускає один палець. Матка в anteflexio збільшена до 8 – 10 тижнів вагітности, еластична, рухома, безболісна при пальпації та зміщенні. Придатки з обох сторін не пальпуються. Склепіння глибоке, параметрій не інфільтрований. Лохії серозні, помірні. Піхва санована до і після дослідження р-ном фурациліну 1:5000.
Діагноз: Післяпологовий період 4 доба.
Заключення: породіллю дозволено випустити додому під нагляд дільничого лікаря жіночої консультації.
VII . Епікриз.
Пологи строкові, фізіологічні. Народилась 09.10.98 р. у 03:20, дівчинка, голівкою.
Перший період почався вдома, 08.10.98 біля 21 години, коли з’явився схваткоподібний біль внизу живота. З часом тривалість та інтенсивність перейм збільшувалась, з 10-15 секунд до 80-85 секунд, а інтервал між ними зменшувався від 15 хвилин до 2-3 хвилин. Поступила до пологового будинку у 22:05. При цьому відкриття шийки матки - 5 см, плідний міхур - цілий. Навколоплідні води не підтікають. Тривалість першого періоду - 5 годин 45 хвилин.
Другий період почался у 03:00. Повне відкриття - 10 см. На висоті однієї з перейм відбулось відходження навколоплідних вод. Потуги по 1 хвилині через кожні 3 хвилини. Тривалість другого періоду - 20 хвилин. 09.10.98 р. у 03:20 народилась одна жива дитина, жіночої статі, голівкою, вага 3.400 г., зріст 54 см.
Третій період. Тривалість - 25 хвилин. Виділення посліду відбулось у 03:35. Плацента та оболонки цілі. Загальна крововтрата під час пологів становить біля 250 мл. Розривів шийки матки та піхви немає.
Ранній післяпологовий період протікав нормально, у пізньому післяпологовому періоді при динамічному обстеженні патологій не виявлено.
13.10.98 р. виписана додому. Рекомендовано на протязі 2-х тижнів звернутися у жіночу консультацію до дільничого акушера-гінеколога.
Особливі стани новонароджених.
Фізіологічне зниження маси тіла.
У перші дні життя у новонароджених маса тіла знижується на 3 - 10% порівняно з масою, що була під час народження. Завдяки доброму догляду та раціональному вигодовуванню вдається запобігти значному зниженню маси тіла. Найбільш корисним є раннє прикладання (через 2 години після народження) дитини до грудей матері. Здорову доношену новонароджену дитину (яка не має протипоказань за станом здоров’я матері і резус-несумісності) можна прикладати до грудей відразу ж після народження і відшарування плаценти, безпосередньо у пологовому залі.
Родова пухлина.
Вона виникає на передлежачій частині плоду, яка першою проходить через пологові шляхи. Родова пухлина - це набряк тканин передлежачої частини, вона зникає протягом 2-3 діб після народження. Іноді виникає кефалогематома, яка є крововиливом під окістя однієї тім’яної кістки, рідше - обох кісток. На відміну від родової пухлини, що має розпливчасті межі, кефалогематома не переходить за лінії пограничних швів і тім’ячка.
Якщо родова пухлина велика, показаний холод (пузир зі льдом на відстані 20 см відголівки дитини) у перші дві години після пологів і протигеморрагічна терапія (всередину по 5 мл 5% розчину калію хлориду 4 рази на добу і по 0,002 грами вікасолу двічі на день, протягом трьох діб). Кефалогематома зникає повільніше, ніж родова пухлина, а іноді тримається близько місяця. Лікування може бути консервативним або хірургічним (пункція на третю - четверту добу життя дитини).
Фізіологічна жовтяниця.
На друту-третю добу після народження у більшості новонароджених з’являється жовтушне забарвлення шкіри і склер. Фізіологічна жовтяниця пояснюється функціональною незрілістю печінки новонародженого і триває 1-2 тижні. У недоношених дітей жовтуха розвивається значно частіше і триває довше, ніж у доношених. При дуже вираженій жовтусі слід визначити, вміст білірубіну (прямого і непрямого) в сироватці крові.
Для лікування внутрішньовенне вводять 20% розчин глюкози і плазми, а також реополіглюкін (10 мл на 1 кг маси тіла). Крім того, призначають фенобарбітал натрію 0,001 г на кг маси тіла на добу.
Статеві кризи новонародженних.
Можуть бути в дітей обох статей після народження, через зниження рівня материнських гормонів. Найчастіша форма статевих кризів - набухання молочних залоз протягом перших трьох - чотирьох діб життя, яке супроводиться виділенням секрету, що нагадує молозиво. З лікувальною метою застосовують комреси з оліею або камфорним маслом і як відволікаючий засіб - очисні клізми.
Іноді в дівчаток на 3-7 добу після народження з’являються помірні кров’янисті виділення з статевих шляхів, які тривають 1-2 доби і припиняються без лікування.
Токсична еритема.
На 4-5 добу після народження в новонароджених на шкірі з’являється висип з маленьких червонуватих плям і дрібних везікул, щоне позначається на загальному стані дитини. Для лікування рекомендують дімедрол (по 0,002 г).
VIII . Щоденник розвитку новонародженого.
09.10.98 р. Ps 146 уд./хв. маса 3.400 г. |
Первинний огляд новонародженого педіатром у пологовому залі. Оцінка по шкалі Апгар на першій хвилини 8 балів (22121), на п’ятій хвилині – 10 балів (22222), окружність голівки - 36 см, окружність грудей – 35 см. | |
10.10.98 р. Ps 146 уд./хв. Маса 3.250 г. |
Загальний стан задовільний, шкіра рожевого кольору, залишок пуповини добре усихає, патологічних виділень з нього немає, сечовипускання 4 рази на добу, стул - меконій, дитина активна, смокче активно. Серце: тони звучні, ритмічні, шумів немає. Легені: ясне везикулярне дихання. | |
11.10.98 р. Ps 146 уд./хв. маса 3.300 г. |
Загальний стан задовільний, шкіра рожевого кольору, залишок пуповини добре усихає, патологічних виділень з нього немає, сечовипускання 4 рази на добу, стул - меконій, дитина активна, смокче активно. Серце: тони звучні, ритмічні, шумів немає. Легені: ясне везикулярне дихання. З’явилась фізіологічна жовтяниця. | Призначення: ввести вакцини БЦЖ, 2ТЕ. |
13.10.98 р. Ps 144 уд./хв. Маса 3.400 г. |
Загальний стан задовільний, шкіра рожевого кольору, сечовипускання 8 разів на добу, стул меконій, дитина активна, смокче активно. Серце: тони звучні, ритмічні, шумів немає. Легені: ясне везикулярне дихання. Пуповина відпала. |
Заключення: Виписати додому під нагляд дільничого педіатра.
IX. Епікриз новонародженого.
09.10.98 р. в 03:20 народилась одна жива дитина жіночої статі, голівкою, вагою 3.400 г., зріст 54 см, окружність голівки - 36 см, окружність грудей - 35 см, оцінка по шкалі Апгар на першій хвилині - 8 балів (22121), на 5 хвилині - 10 балів (22222). Відразу після народження був відсмоктаний слиз з носу та роту, проведена двохмоментна обробка пуповини, проведена профілактика гонобленореї 30% р-н альбуциду, приклали до грудей чераз 2 години після народження.
Фізіологічна втрата ваги складає 150 г. що відновилась через 4 доби.
Фізіологічна жовтяниця з’явилась на 3 добу життя дитини (11.10.98), на момент виписки вона майже зникла.
Залишок пуповини добре усихав, 13.10.98 - відпав.
11.10.98 введена вакцина БЦЖ, 2ТЕ.
13.10.98 виписана разом з матір’ю до дому під нагляд дільничого педіатра.
Похожие рефераты:
Пологи та післяпологова депресія
Диагностика и консервативное лечение асимметрии таза у детей
Сучасні напрямки і методи відновлення здоров'я жінок у післяпологовому періоді
Особливості фізичної реабілітації в період вагітності, пологовий та післяпологовий періоди
Перитоніт після кесарева розтину: прогнозування, профілактика і реабілітація пацієнток
Судинні захворювання головного мозку
Вплив абіотичних і біотичних факторів на відтворювальну функцію корів
Диагностика беременности кобыл
Родовые пути (женский таз, мышцы и фиксации тазового дна)
Ведення пологів при типовому розташуванні плоду
Стан мінерального обміну у бичків та шляхи його корекції
Розробка сучасних методів ведення вагітності та пологів у жінок з остеопенічним синдромом