| Скачать .docx | Скачать .pdf |
Курсовая работа: Клиническая фармакология гепатопротекторов при алкогольной интоксикации
Введение
Печень вовлечена во многие патологические процессы, и ее повреждения вызывают серьезные нарушения метаболизма, иммунного ответа, детоксикации и антимикробной защиты. Печень относится к органам, способным к регенерации после повреждений, благодаря клеточной кооперации, наличию молекулярных механизмов реакции острой фазы и синтезу ряда веществ протекторной природы. Наиболее часто повреждения печени реализуются через химические и иммунологические механизмы.
Ни для кого не секрет, что подавляющая масса населения (по данным ВОЗ – 90%) употребляет алкоголь, причем 40–45% (преимущественно мужчины) алкоголь употребляют регулярно, что осложняется развитием целого ряда заболеваний, в том числе алкогольной болезни печени [1].
Алкогольные поражения печени, наряду с вирусными ее поражениями, в настоящее время занимают ведущее место в гепатологии. Они встречаются наиболее часто у молодого и работоспособного контингента больных. Алкоголизм во многих странах относится к широко распространенным заболеваниям. Так, в США осложнения алкогольной болезни печени служат причиной смерти 13 000 человек ежегодно. В России насчитывается более 10 млн. больных алкоголизмом [14].
Потребление этанола на душу населения в России уже достигло катастрофических цифр 14,6 л/год и занимает, к сожалению, одно из первых мест в мире [2]. Все возрастающий объем потребления алкоголя угрожает не только смертью многим миллионам человек, но и нации в целом. Эта проблема давно приобрела не только медицинское, но и социальноезвучание. По данным ВОЗ, деградация нации начинается при употреблении 8 л алкоголя на душу населения.
Результаты довольно спорной антиалкогольной кампании 1985 г. показали, что несмотря на незначительное снижение потребления алкоголя (на 3,7 л) общая смертность упала на 12,3%, а в пересчете на трудоспособных мужчин – основных потребителей алкоголя – на 25,4%! Таким образом, был экспериментально доказан огромный вклад алкоголя в генез общей смертности населения [3]. От алкогольной болезни печени каждый год умирает только по официальным данным до 20 тысяч человек.
Связь употребления алкоголя с развитием цирроза печени впервые установлена M. Baillie в 1793 г. Несмотря на открытие в последние десятилетия многообразных этиологических факторов поражения печени, на сегодняшний день одним из ведущих среди них остается алкоголь. При этом следует учитывать, что не у всех лиц, злоупотребляющих спиртными напитками, развивается поражение печени: частота выявления у них цирроза на вскрытии не превышает 1015%, в то время как у 1/3 изменения печени вообще отсутствуют.
Большинство исследователей сходится во мнении, что риск поражения печени значительно увеличивается при употреблении более 80 г. чистого этанола в день на протяжении не менее 5 лет. Вместе с тем данная доза может рассматриваться, как критическая, вероятно, преимущественно по отношению к мужчинам. Для женщин, несмотря на очевидно большую чувствительность к алкоголю, подобный показатель обычно не указывается, хотя некоторые авторы называют безопасной дозу 20 г. этанола в день.
Развитие алкогольной болезни печени не зависит от типа спиртных напитков, следовательно, при расчете суточной дозы алкоголя у конкретного больного необходимо учитывать только общую концентрацию этанола. Постоянное употребление алкоголя более опасно, поэтому риск алкогольной болезни печени ниже у лиц, употребляющих спиртные напитки с перерывами не менее двух дней в неделю.
Какие дозы алкоголя на сегодня считаются относительно безопасными? Каковы особенности метаболизма этанола и механизмы пораженияпечени? Каким образом можно доказать алкогольный генез пораженияпечени при отрицании употребления алкоголя пациентом? И, главное, каким образом и на каком этапе можно приостановить развитие патологического процесса в печеночной паренхиме?
1. Метаболизм этанола
Алкоголь метаболизируется преимущественно в гепатоцитах. Печень является главным барьером на пути этанола, что и объясняет столь частое ее поражение при хронической алкогольной интоксикации. Лишь 2% этанола выводится легкими и почками.
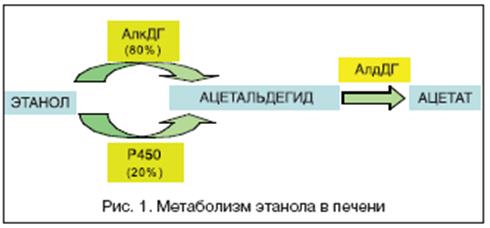
В метаболизме алкоголя участвует несколько ферментов. Около 80% этанола превращается в ацетальдегид под действием АДГ. Выделяют 2 фракции АДГ: желудочную и печеночную. Остальные 20% метаболизируются через систему цитохрома Р 450. В дальнейшем ацетальдегид под действием АлДГ окисляется до ацетата, который в свою очередь метаболизируется до углекислого газа и воды. В результате окисления 1 г этанола вырабатывается 7 ккал. Однако эти калории являются «пустыми», то есть не имеют питательной ценности. Алкоголики получают большое количество энергии (500 мл водки обеспечивает примерно 1400 ккал), но не получают пластических веществ, что приводит к разрушению собственных белков и усугубляет питательную недостаточность. Процессы метаболизма алкоголя приводят к вытеснению жирных кислот как источника «топлива», что объясняет развитие жировой дистрофии гепатоцитов.
Различия в скорости элиминации алкоголя в значительной мере обусловлены генетическим полиморфизмом ферментных систем. АДГ кодируется пятью различными локусами на хромосоме 4. Преобладание наиболее активного изофермента АДГ2, чаще встречающееся у представителей монголоидной расы, служит причиной повышенной чувствительности к спиртным напиткам, проявляющейся тахикардией, потливостью, гиперемией лица. В случае продолжения употребления алкоголя риск развития поражения печени у них выше вследствие усиленного образования ацетальдегида.
10 – 15% этанола метаболизируется в микросомах гладкого эндоплазматического ретикулума микросомальной этанолокислительной системой (МЭОС). Входящий в систему цитохром Р450 2Е1 участвует в метаболизме не только алкоголя, но и ряда лекарственных препаратов, в том числе парацетамола (ацетаминофена). При повышенной нагрузке на МЭОС она проявляет свойства самоиндукции, что в значительной степени обусловливает повышение толерантности к алкоголю на определенном этапе хронического злоупотребления спиртными напитками. Усиленная работа МЭОС ведет к повышенному образованию токсичных метаболитов лекарств, что может явиться причиной поражения печени при применении даже терапевтических доз медикаментов.
2. Механизмы алкогольного повреждения печени
1. Токсическое действие ацетальдегида . Ацетальдегид, образующийся в печени под воздействием как АДГ, так и МЭОС, обусловливает значительную часть токсических эффектов этанола. Основные из этих эффектов приведены ниже:
· усиление перекисного окисления липидов;
· нарушение электроннотранспортной цепи в митохондриях;
· подавление репарации ДНК;
· нарушение функции микротрубочек;
· образование комплексов с белками;
· стимуляция продукции супероксида нейтрофилами
· активация комплемента;
· стимуляция синтеза коллагена.
Одним из важнейших гепатотоксических эффектов ацетальдегида, проявляющегося в результате усиления перекисного окисления липидов и формирования стойких комплексных соединений с белками, является нарушение функции важнейшего структурного компонента клеточных мебран фосфолипидов. Это ведет к повышениям проницаемости мембран, нарушению трансмембранного транспорта, функционирования клеточных рецепторов и мембраносвязанных ферментов.
Образование ацетальдегидбелковых комплексов нарушает полимеризацию тубулина микротрубочек, что проявляется в патоморфологическом феномене, носящим название алкогольного гиалина или телец Мэллори. Ввиду того, что микротрубочки участвуют во внутриклеточном транспорте и секреции белков, нарушение их функции ведет к задержке белков и воды с формированием баллонной дистрофии гепатоцитов.
На экспериментальных моделях показано, что подавление репарации ДНК при хроническом употреблении этанола ведет к усилению апоптоза программированной смерти клеток.
2. Нарушение липидного обмена. Окисление этанола обусловливает повышенный расход кофермента НАД и увеличение соотношения НАД•Н:НАД. Последнее приводит к сдвигу вправо реакции синтеза глицеро-3-фосфата:
Последствие повышенного синтеза глицеро-3-фосфата усиление эстерификации жирных кислот и синтеза триглицеридов, что служит начальным этапом развития гиперлипидемии и жировой дистрофии печени. Наряду с этим, нарастание концентрации НАД•Н сопровождается снижением скорости окисления жирных кислот, что также способствует их отложению в печени.
3. Нарушение функции митохондрий. Хроническое употребление алкоголя способствует снижению активности митохондриальных ферментов и разобщению окисления и фосфорилирования в электроннотранспортной цепи, что, в свою очередь, приводит к уменьшению синтеза АТФ. В роли непосредственных «виновников» указанных нарушений выступают ацетальдегид и жирные кислоты. Развитие микровезикулярного стеатоза печени, одного из наиболее тяжелых осложнений АБП, связывают с повреждением ДНК митохондрий продуктами перекисного окисления липидов.
4. Повышение клеточного редокспотенциала. Увеличение соотношения НАД•Н:НАД ведет к повышеному синтезу лактата из пирувата, обусловливающему развитие лактатацидоза, наиболее резко выраженного при тяжелых формах острого алкогольного гепатита.
5. Гипоксия и фиброз. Высокая потребность гепатоцитов в кислороде обусловливает прогрессирующее уменьшение концентрации последнего в печеночной дольке от зоны 1 (окружение портальной венулы и печеночной артериолы) к зоне 3 (окружение печеночной венулы). Следовательно, гепатоциты, локализованные в зоне 3, наиболее подвержены последствиям гипоксии фиброзу и некрозу. Более того, максимальное количество цитохрома Р450 2Е1, в составе МЭОС участвующего в метаболизме этанола, обнаруживается именно в зоне 3.
Механизмы этанолиндуцированного фиброгенеза до конца не расшифрованы, однако установлено, что при АБП формирование цирроза может происходить именно путем прогрессирования фиброза в отсутствие выраженного воспаления. Важное звено фиброгенеза активация цитокинов, среди которых особое внимание уделяется трансформирующему фактору роста (TGFb), под воздействием которого происходит трансформация жиронакапливающих клеток Ито в фибробласты, продуцирующие преимущественно коллаген 3 типа. Другим стимулятором коллагенообразования служат продукты перекисного окисления липидов.
6. Иммунные механизмы. Реакции клеточного и гуморального иммунного ответа не только играют существенную роль в повреждении печени при злоупотреблении алкоголем, но и в значительной степени могут объяснить случаи прогрессирования заболевания печени после прекращения употребления спиртных напитков. В то же время выраженные иммунологические сдвиги у больных АБП в большинстве случаев обусловлены иными причинами, нежели непосредственное действие этанола (в частности, инфекцией гепатотропными вирусами).
Участие гуморальных механизмов проявляется прежде всего в повышении уровня сывороточных иммуноглобулинов, преимущественно за счет IgA, и отложении IgA в стенке печеночных синусоидов. Кроме того, в невысоком титре выявляются сывороточные антитела к компонентам ядра и гладкой мускулатуре, а также антитела к неоантигенам (алкогольному гиалину и ацетальдегидбелковым комплексам).
Отражением клеточных механизмов служит циркуляция цитотоксических лимфоцитов у больных острым алкогольным гепатитом. CD4 и CD8 лимфоциты обнаруживаются также в воспалительных печеночных инфильтратах, наряду с повышенной мембранной экспрессией молекул HLA I и II классов. В роли антигеновмишеней в данном случае, повидимому, также выступают продукты взаимодействия метаболитов этанола и клеточных структур. Это подтверждается корреляцией количества ацетальдегидбелковых комплексов в биоптатах печени с параметрами активности заболевания.
У больных АБП выявляют повышенные концентрации сывороточных провоспалительных цитокинов: ИЛ1, ИЛ2, ИЛ6, ТNF, которые участвуют во взаимодействии иммунокомпетентных клеток. Кроме того, ТNFa и ИЛ8 (фактор хемотаксиса нейтрофилов) через стимуляцию продукции активных форм кислорода и оксида азота вызывают повреждение клетокмишеней, обусловливая картину полиорганной недостаточности при остром алкогольном гепатите. На стадии цирроза в качестве мощного стимулятора перечисленных цитокинов присоединяется бактериальный эндотоксин, в избыточных количествах проникающий в системную циркуляцию благодаря повышенной проницаемости кишечной стенки.
3. Факторы, способствующие развитию алкогольной болезни печени
Развитие алкогольной болезни печени связано с множеством различных предпосылок. В целом, можно выделить следующие основные факторы риска заболевания:
· «опасные дозы» этанола (дозы алкоголя в пересчете на этанол, длительность, характер злоупотребления). Развитие алкогольной болезни печени не зависит от разновидности употребляемых алкогольных напитков
· при расчете суточной дозы пересчет проводится на количество выпитого этанола в сутки. Безопасной дозой этанола, по данным ВОЗ, принято считать ежедневное употребление 30–60 г. для мужчин и 20–40 г. для женщин, критическим уровнем – 60–120 г. и 40–80 г. соответственно. Наиболее опасен ежедневный прием алкоголя;
· генетическая предрасположенность (высокая активность фермента алкогольдегидрогеназы и низкая активность ацетальдегиддегидрогеназы). Алкогольдегидрогеназа (АДГ) кодируется пятью локусами четвертой хромосомы. При преобладании более активного изофермента (АДГ2) происходит усиленное образование токсичного ацетальдегида (наиболее характерно для монголоидной расы). Ацетальдегиддегидрогеназа (АлДГ), в свою очередь, кодируется четырьмя локусами на четырех различных хромосомах. Наличие аномального аллеля АлДГ2 × 2 также приводит к избыточному накоплению ацетальдегида;
· пол (женский). У женщин отмечена значительно более низкая активность желудочной АДГ. Это объясняет их более высокую чувствительность к токсическому воздействию алкоголя: практически весь этанол, поступающий в организм женщины, метаболизируется в печени;
· частое применение препаратов, метаболизирующихся в печени (парацетамол, ацетилсалициловая кислота, противотуберкулезные, антиретровирусные, противоопухолевые и психотропные ЛС и др.). В микросомах гладкого эндоплазматического ретикулума, включающих цитохром Р4502Е1, происходят как метаболизм этанола (10–15%), так и преобразование многих лекарств. Увеличение нагрузки этанолом приводит к самоиндукции микросомальной этанолокислительной системы (МЭОС), что сопровождается повышением чувствительности гепатоцитов к лекарственным веществам, образованием токсичных метаболитов, и токсическому поражению печени даже при применении терапевтических доз ЛС;
· вирусные гепатиты. Инфицирование организма вирусами гепатитов В и С усугубляет течение алкогольной болезни печени;
· дефицит веса или ожирение. Неполноценность питания, снижение аппетита, нарушение абсорбции пищевых веществ – все это приводит к дефициту белков и витаминов, увеличивающему риск поражений печени на фоне злоупотребления спиртным.
4. Формы алкогольной болезни печени
Выделяют три основные формы (стадии) алкогольного поражения печени:
1. Жировая дистрофия печени.
2. Острый и хронический алкогольный гепатит.
3. Алкогольный цирроз печени.
Некоторыми авторами выделяется также фиброз, который может развиваться без промежуточного этапа в виде алкогольного гепатита и способствовать формированию цирроза печени.
1. Жировая дистрофия печени (жировой гепатоз, стеатоз) – самая частая форма алкогольной болезни печени. Встречается у 60% больных алкоголизмом. Морфологически характеризуется отложением жира в гепатоцитах в виде крупных капель (макровезикулярное ожирение). Основной признак – гепатомегалия, которая на этой стадии не превышает +3–4 см. При пальпации печень увеличенная, гладкая, с закругленным краем. Клинические проявления в большинстве случаев отсутствуют, а часто наблюдаемые тошнота, горечь во рту, неустойчивый стул и др., скорее обусловлены не стеатозом, а недавним употреблением алкоголя. Может наблюдаться незначительное повышение трансаминаз, гаммаглютамилтранспептидазы (ГГТП). Диагноз ставится при выявлении гепатомегалии и нормальном (или незначительно повышенном) уровне трансаминаз. Существуют характерные УЗИ–признаки жирового гепатоза. В сомнительных случаях проводится биопсия печени. На этой стадии алкогольная болезнь печени полностью обратима при условии воздержания от алкоголя.
2. Алкогольный гепатит.
Продолжающееся употребление алкоголя приводит к накоплению цитокинов, повреждению мембран гепатоцитов и развитию воспалительной инфильтрации в печеночной паренхиме. Морфологически эта форма характеризуется воспалительной инфильтрацией, дистрофией гепатоцитов, наличием алкогольного гиалина (тельца Маллори), коллагенозом пространства Диссе, реже – наличием ступенчатых некрозов. Увеличение печени здесь может достигать +10–15 см. При пальпации печень обычно плотнее, чем при острых гепатитах другой этиологии.
Выделяют острый и хронический алкогольный гепатит.
Острый алкогольный гепатит нередко развивается после длительного запоя на фоне уже имеющегося цирроза печени, что значительно ухудшает прогноз. Различают латентную, желтушную, холестатическую и фульминантную формы. Латентная форма не дает самостоятельной клинической картины и диагностируется по повышению трансаминаз у злоупотребляющего алкоголем пациента. Желтушная форма встречается наиболее часто. У пациентов отмечаются выраженная слабость, анорексия, тупая боль в правом подреберье, тошнота, рвота, диарея, похудание, желтуха, у половины больных наблюдается лихорадка. Холестатическая форма характеризуется значительным повышением ГГТП и ЩФ, сопровождается мучительным кожным зудом. Довольно редко, уже на стадии гепатита могут проявляться признаки транзиторной портальной гипертензии с развитием асцита. Тяжелый (фульминантный) острый алкогольный гепатит характеризуется нарастающей энцефалопатией, выраженной желтухой, отечно–асцитическим и геморрагическим синдромами. Риск развития фульминантного алкогольного гепатита возникает при приеме парацетамола. Лабораторные показатели: характерен нейтрофильный лейкоцитоз до 15–25*109
/л, повышение СОЭ до 30–50 мм/ч. Билирубин повышается преимущественно за счет прямой фракции, особенно высоких при холестатической форме. Уровень трансаминаз повышается не более 5–10 норм, при этом соотношение АСТ:АЛТ превышает 2. Возрастает активность ГГТП и ЩФ, повышена концентрация IgA.
Хронический алкогольный гепатит (ХАГ) диагностируется у пациентов с нерезко выраженным цитолитическим и иммуновоспалительным синдромом, при отсутствии признаков цирротической трансформации. Клинические и лабораторные проявления алкогольного хронического гепатита аналогичны другим формам хронических гепатитов и проявляются такими неспецифическими жалобами как слабость, снижение аппетита, неустойчивый стул, тупая боль в правом подреберье и т.д. Без воздержания от приема алкоголя, как правило, ХАГ прогрессирует с исходом в цирроз печени.
3. Алкогольный цирроз печени развивается у 10–20% лиц, злоупотребляющих алкоголем. Нередко формирование цирроза происходит незаметно и диагностируется только на стадии декомпенсации. Морфологически цирротическое перерождение характеризуется формированием мелких узлов–регенератов (формирование регенераторных узлов замедлено вследствие ингибирующего эффекта алкоголя). Клиника: размеры печени на начальных этапах значительно увеличены, но с прогрессированием заболевания печень может уменьшаться, что является фактором неблагоприятного прогноза. При объективном исследовании обращают внимание яркие телеангиэктазии, гинекомастия. Асцит появляется в среднем раньше, чем при вирусном циррозе. Энцефалопатия может носить смешанный характер. В целом, клинико-лабораторные синдромы соответствуют таковым при циррозе любой другой этиологии.
5. Острая алкогольная интоксикация
Этиловый спирт (винный спирт, этиловый алкоголь, этанол) относится к наркотическим средствам. При значительных концентрациях он вызывает обезвоживание и свертывание клеточной протоплазмы. В зависимости от концентрации, длительности воздействия и места всасывания этиловый алкоголь оказывает вяжущее, раздражающее или прижигающее действие на слизистую оболочку полости рта, возбуждает желудочную секрецию, снижая количество пепсина в желудочном соке, влияет на сердечный ритм, сосудистый тонус, диурез, функцию печени.
Однако наиболее чувствительна к алкоголю центральная нервная система (ЦНС). Под влиянием алкоголя в ней ослабляются тормозные процессы, вследствие чего возникает ее вторичное возбуждение. И.П. Павлов подчеркивал, что действие алкоголя с самого начала парализующее, а не возбуждающее.
Как и всякий наркотик, этиловый алкоголь влияет на синаптические связи, тормозит передачу импульсов с одного нейрона на другой, что отражается на рефлекторной деятельности. После приема испытуемыми даже небольших доз алкоголя (50 мг) у них при специальных исследованиях были отмечены лёгкие нарушения в первой и второй сигнальных системах, которые при более высоких дозах заметно углублялись.
Степень поражения психических функций в значительной степени зависит от дозы алкоголя и индивидуальной чувствительности к нему. Однако общий характер воздействия алкоголя на психику сводится к понижению умственной работоспособности. Вслед за изменением психических процессов нарушаются моторные функции опорно-двигательного аппарата в результате воздействия алкоголя на центры координации движений: тонус мышц у выпившего понижается, походка его становится неуверенной, шаткой.
При больших дозах тормозящее влияние алкоголя на ЦНС проявляется нарушением сознания (затемнение), снижением выраженности рефлексов, расслаблением поперечно-полосатой мускулатуры, т.е. состоянием алкогольного наркоза. Следующая, еще более глубокая стадия алкогольной интоксикации характеризуется комой, которая может закончиться смертью вследствие токсического влияния алкоголя на гипоталамическую область и жизненно важные центры ствола мозга, нередко при явлениях паралича дыхания.
Для токсикологической характеристики алкоголя важно также, что он быстро всасывается и через 1–1.5 ч после приема в организме устанавливается его определённая концентрация, а через 2 ч начинается удаление. Примерно 90% алкоголя окисляется (преимущественно в печени), а остальное количество выводится с потом, мочой, выдыхаемым воздухом.
Тяжесть острой алкогольной интоксикации в первую очередь зависит от количества принятого алкоголя. Результаты клинических и экспериментальных исследований показывают, что при концентрации алкоголя в крови 0,5–1 ‰ обычно наблюдается легкое опьянение, при 1–2 ‰ – опьянение средней степени, при 2,5–3 ‰ – тяжёлое. Более высокие концентрации (4–6 ‰) вызывают тяжелое отравление, а при содержании этанола в крови свыше 6 ‰ – нередко смертельный исход.
Однако закономерность между концентрацией алкоголя в крови и степенью интоксикации не абсолютна, так как существует еще много факторов, от которых зависят тяжесть и прогноз острой алкогольной интоксикации, её клиническая картина.
Наряду с количеством этилового спирта на выраженность интоксикации влияют и качество принятого алкоголя, и индивидуальная чувствительность к нему. Клиническая картина отравления может зависеть от возраста выпившего, состояния его центральной нервной системы и внутренних органов. При травмах головного мозга, психических заболеваниях, поражениях печени, ослабленном состоянии из-за недавно перенесенного тяжелого заболевания обычно отмечается непереносимость алкоголя и симптомы интоксикации могут появиться даже после приема его в сравнительно невысоких дозах. Опьянение быстрее возникает при жаре, быстрой смене температур (при переходе из тёплого помещения на холод, и наоборот), при приёме алкоголя натощак. Постоянное употребление алкоголя и привыкание к нему на определенном этапе повышают его переносимость.
Лёгкая степень острой алкогольной интоксикации проявляется прежде всего изменением настроения. Характерны ощущение легкости, душевного подъема, высокая оценка своих умственных и физических возможностей. Интересно, что уже в этой стадии субъективно воспринимаемое чувство бодрости и активности сочетается со снижением как умственной, так и физической работоспособности (после кратковременного подъёма). Даже привычный труд выполняется с большим количеством ошибок, хуже, причем быстро возникает утомление. Чем большей концентрации внимания требует работа, тем сильнее страдает её качество.
При лёгкой степени алкогольной интоксикации, как правило, несколько учащается пульс, повышается (иногда немного снижается) артериальное давление, слегка увеличивается частота дыхания.
Средняя степень острой алкогольной интоксикации характеризуется ещё более выраженными изменениями настроения, которое, как правило, повышается (эйфория): тревоги, заботы, сомнения исчезают, всё кажется легким и доступным. Опьяневший становится хвастливым, разговорчивым, громко рассуждает на различные темы. Появляются развязность, повышенная общительность, благодушие, стремление привлечь в свою компанию малознакомых людей, завязать с ними дружеские связи.
В других случаях алкогольная интоксикация сопровождается не подъёмом, а снижением настроения. Опьяневший становится грустным, слабодушным, плачет, сетует на неудачно сложившуюся жизнь, умиляется по незначительным поводам. Иногда состояние опьянения проявляется заторможенностью, вялостью, сонливостью, нежеланием участвовать в беседе, отвечать на вопросы. Интересно, что при средней степени алкогольной интоксикации на первый план обычно выступают и обостряются особенности характера, присущие этой личности: жизнерадостные, весёлые люди становятся возбужденными, пляшут, поют, громко разговаривают, завязывают новые знакомства. Тихие, скромные, невесёлые люди погружаются в ещё большую грусть, плачут, искренне обвиняют себя в проступках, зачастую сильно преувеличенных. Вспыльчивые, раздражительные, грубые становятся вызывающе бестактными, навязчивыми, требовательными, агрессивными, провоцируют скандалы.
Однако подобное совпадение эмоциональных реакций, вызываемых алкоголем и особенностей характера не обязательно. Бывает, что тихие, скромные люди под влиянием алкоголя становятся агрессивными, грубыми, бесцеремонными, грустные – весёлыми и компанейскими, спокойные – раздражительными, мягкие и добрые – злобными и неустойчивыми.
При алкогольной интоксикации средней степени обычно снижается критика к своему поведению, хотя вначале, в общем, сохраняется понимание того, что происходит вокруг. Нередко опьяневший ведет себя непристойно: не соблюдает приличий, теряет стыд, становится бестактным, грубо и цинично шутит.
Из-за недостаточной критики к себе и неправильной оценки окружающей ситуации при средней степени алкогольной интоксикации человек может совершать антиобщественные поступки, а в ответ на замечания вступать в драку.
При нарастании опьянения речь становится маловразумительной – нечёткой и бессмысленной. Повторяются одни и те же слова и фразы, теряется способность к пониманию чужой речи, нарушается разумное мышление, ослабевают внимание и память. Опьяневшие принимают за людей различные предметы, ведут с ними или сами с собой «проникновенные» и бессмысленные разговоры.
Будучи не в состоянии правильно понять и оценить происходящие вокруг действия и разговоры, пьяные нередко извращают их смысл, относят их на свой счет, видят в них оскорбление и угрозу. Результатом такого неправильного понимания ситуации могут быть внезапные поступки в отношений окружающих лиц или же нанесение увечий и повреждений себе. В состоянии алкогольной интоксикации человек может прыгнуть в окно, думая, что это дверь, оказаться в реке, которую он принял за дорогу.
Постепенно на смену психическому, возбуждению приходят угнетение, сонливость, сознание затуманивается. В этом состоянии опьяневший не может не только дойти до дома, но и обеспечить свою безопасность на улице. Он ложится на проезжей части, в снег, грязь; при этом он легко может переохладиться, попасть в транспортное происшествие, упасть с высоты и т.п.
Острая алкогольная интоксикация наряду с психическими нарушениями вызывает изменения вегетативной нервной системы и двигательной сферы. Из-за расширения мелких подкожных сосудов кожа становится горячей, лицо краснеет, появляется ощущение тепла во всём теле. Нарушается произношение слов; длинные и трудные слова опьяневший произносит почти по слогам, с ошибками. Меняется почерк. Своеобразна походка опьяневшего человека: движения неуверенны, плохо координированы, наблюдается пошатывание, как при хождении по неустойчивой поверхности.
Важное клиническое значение имеет то обстоятельство, что при алкогольной интоксикации снижается болевая чувствительность. Частично по этой причине у опьяневшего нет соответствующей реакции на сильные удары, вызывающие повреждения (ушибы и разрывы) внутренних органов, ранения, ожоги. Запоздалые диагностика и лечение могут в этих случаях заметно отягощать течение заболеваний. Помимо нарушения болевой чувствительности, алкоголь может вызывать шум в ушах, ухудшение остроты зрения, двоение в глазах.
Зрачки при алкогольной интоксикации средней степени несколько сужены, частота сердечных сокращений и дыхания увеличена. Иногда наблюдается рвота.
Прогноз при алкогольной интоксикации лёгкой и средней степени благоприятный, однако известны случаи смерти из-за асфиксии вследствие попадания, рвотных масс, в дыхательные пути (аспирация), а также сердечных нарушений.
При постепенном выходе из интоксикации обычно отмечаются слабость, головная боль, снижение умственной и физической работоспособности, нередко потеря аппетита вплоть до отвращения к пище, жажда, ощущение боли и дискомфорта в области сердца и желудка.
Особенно тяжело протекает алкогольная интоксикация при охлаждении. Алкоголь нарушает терморегуляцию и заметно снижает приспособляемость организма к низким температурам. При алкогольной интоксикации средней степени, сочетающейся с охлаждением, наблюдаются замедление частоты пульса до 30–50 в минуту, урежение дыхания до 8–10 в минуту, резкая сонливость, недержание мочи и кала, тонические судороги, нарушения сознания и коматозное состояние. При приеме больших доз алкоголя может развиться тяжёлая степень острой алкогольной интоксикации в виде алкогольной комы, особенно у непривычных к нему лиц.
Коматозному, бессознательному состоянию может предшествовать психическое и двигательное возбуждение. Во время комы вначале отмечается покраснение лица с багровым оттенком (в дальнейшем гиперемия может смениться бледностью и цианозом). Конъюнктивы гиперемированы. Кожа холодная, влажная, липкая. Температура тела пониженная, особенно в тех случаях, когда алкогольная интоксикация сочетается с охлаждением. Нередко наблюдаются повторная рвота, недержание кала и мочи. Зрачки обычно сужены, но при нарушениях дыхания они расширяются. Реакция зрачков на свет и роговичный рефлекс (мигание при дотрагивании до роговицы) отсутствуют. Отмечается горизонтальный нистагм (маятникообразные движения глазных яблок). Сухожильные и кожные рефлексы очень вялые, а при глубокой коме вовсе не вызываются. Болевая чувствительность отсутствует. Могут наблюдаться сосательный и хватательный патологические рефлексы (при быстром проведении ложечкой по губам и ладонной поверхности кисти).
При раздражении мозговых оболочек возникают менингеальные симптомы – ригидность затылочных мышц, симптом Кернига. Кома сопровождается понижением тонуса скелетных мышц или атонией. Иногда возникают судороги, эпилептиформные припадки, возможна аспирация рвотных масс с развитием спазма голосовой щели (ларингоспазм).
Сердечная деятельность при алкогольной коме ослаблена. Пульс учащенный, слабого наполнения. Артериальное давление снижено. Дыхание поверхностное, замедленное, с большими паузами, иногда с клокотанием в трахее и выраженной синюшностью лица. В выдыхаемом воздухе ощущается запах алкоголя. Появление дыхания типа Чейна-Стокса является прогностически неблагоприятным признаком. Смерть наступает при явлениях остановки дыхания и падения сердечно-сосудистой деятельности.
Дифференциальная диагностика при алкогольной интоксикации лёгкой и средней степени обычно сложностей не представляет. Однако следует иметь в виду возможность сходной клинической симптоматики после приема наркотиков и других наркотических средств. В этих случаях могут наблюдаться возбуждение или сонливость, блеск глаз, нарушения речи и т.д. Клиническая картина опьянения возникает также после приема суррогатов алкоголя (денатурат, гидролизный и сульфитный спирт, клей БФ, одеколон и лосьон, политуры, ацетон). Отравление в этих случаях протекает значительно тяжелее, в частности из-за наличия в этих веществах токсических примесей (метиловый спирт, альдегид, эфирные масла, клей и смола, бутиловый и амиловый спирт, анилиновые красители и пр.). При приеме метилового спирта опьянение выражено слабо, а на первый план выступают боли в ногах, голове, жажда, нарушения зрения. Ацетон прижигающе действует на слизистые оболочки.
Следует иметь в виду, что состояние, отдаленно напоминающее опьянение, может наблюдаться после травмы головы, мозгового инсульта. Тщательно собранный анамнез и внимательный осмотр больного помогают установить правильный диагноз.
Дифференциальная диагностика коматозных состояний трудна почти во всех случаях. Алкогольная кома не является исключением. Необходимо получить от родственников или лиц, сопровождающих больного, находящегося в коматозном состоянии, максимально подробные сведения: не злоупотребляет ли он алкоголем и не принимал ли его до наступления комы, не отмечалось ли пристрастия к наркотикам; не страдает ли сахарным диабетом, гипертонической болезнью, заболеванием почек; не наблюдалось ли в прошлом нарушения мозгового кровообращения; не было ли у больного травмы головы перед потерей сознания. При объективном исследовании имеет значение запах, исходящий от больного: запах ацетона дает основание подумать о диабетической коме, запах мочи – об уремической. Что касается запаха алкоголя, то он еще не исключает возможности инсульта или травмы головного мозга, развившихся на фоне опьянения, а также комы вследствие отравления метиловым спиртом. Метанол в отличие от этанола вызывает резкую сухость кожи и слизистых оболочек, повышенный тонус затылочных мышц и мышц конечностей.
Уремическая кома развивается медленнее, чем алкогольная. Даже при острой уремии вследствие отравлений солями тяжёлых металлов, кислотами, сульфаниламидными препаратами клиническая картина усложняется и приводит к коме в течение нескольких дней. Хроническая почечная недостаточность переходит в кому постепенно. Печёночная кома развивается при острой токсической дистрофии печени или вследствие цирротического процесса. При этом наблюдается нарушение функции печени и, в частности, пигментного обмена с появлением желтухи. При диабетической коме отмечаются запах ацетона изо рта, сухость кожи и слизистых оболочек, мышечная гипотония, «мягкие» глазные яблоки, падение артериального давления, шумное редкое дыхание (типа Куссмауля). В моче определяется ацетон. При гипогликемической коме кожа влажная, дыхание нормальное, однако в отличие от алкогольной Комы наблюдаются напряжение мускулатуры и тонические судороги.
6. Хроническая алкогольная интоксикация
К сожалению, большинство пациентов, в особенности женщины, скрывают факт злоупотребления алкоголем, что, естественно, затрудняет диагностику алкогольной болезни печени. Если врач предполагает наличие у пациента хронической алкогольной интоксикации, следует воспользоваться специальными опросниками и объективными критериями ХАИ, которые в большинстве случаев позволяют установить «правдивый» диагноз.
1. Наибольшей популярностью в медицинских кругах пользуется опросник CAGE:

Положительный ответ на 2 и более вопросов указывает на скрытое пристрастие к алкоголю.
2. К объективным критериям алкогольной интоксикации относят так называемые «алкогольные стигмы»: расширение сосудов лица и носа, инъекция склер, гипертрофия околоушных желез, атрофия мышц плечевого пояса, яркие телеангиэктазии, гинекомастия, контрактура Дюпюитрена, атрофия яичек.
3. К критериям алкогольной патологии печени относят и мультиорганность поражения. Довольно часто алкогольная болезнь печени сочетается с периферической полинейропатией, хроническим панкреатитом, миокардиодистрофией, нефропатией, язвенной болезнью и др.
4. Большой чувствительностью обладает тест на выявление постинтоксикационного алкогольного синдрома (ПАС), который включает 35 вопросов для выявления ХАИ:

Положительные ответы на 15 и более вопросов позволяют предполагать высокую вероятность систематического употребления небезопасных доз алкогольсодержащих напитков [7].
5. С целью выявления физикальных признаков ХАИ используется «Сетка LeGo» [7]:

6. Лабораторные признаки ХАИ:

В первую очередь обращают внимание на превышение активности АсАТ над АлАТ в 1,5–2 раза. Скрининговым лабораторным тестом для выявления ХАИ может являться повышение концентрации ГГТП. Однако среди рутинных методов лабораторной диагностики отсутствуют специфические тесты, свидетельствующие о ХАИ. Последние годы в специализированных клиниках с целью выявления злоупотребления алкоголем используют определение углеводдефицитного (десиализированного) трансферрина сыворотки крови – соединения трансферрина с ацетальдегидом, приводящего к накоплению железа в печени и ацетальдегидмодифицированного гемоглобина.
Показания к биопсии печени: необходимость дифференциальной диагностики между алкогольным и другими поражениями печени; определение стадии АПБ (жировой гепатоз, гепатит или цирроз), выявление перивенулярного фиброза как прогностически неблагоприятного фактора перехода заболевания в цирроз у лиц, продолжающих злоупотреблять алкоголем.
7. Терапия алкогольной болезни печени
В основе лечения всех форм АБП лежит абсолютный отказ от употребления алкогольных напитков. Без соблюдения этого требования всякая терапия окажется неэффективной.
К основным методам лечения АБП относятся:
1. отказ от приема алкоголя;
2. полноценная диета;
3. гепатопротекторы;
4. кортикостероиды;
5. лечение осложнений АБП;
6. трансплантация печени.
Диета. Известно, что лица, злоупотребляющие алкоголем, как правило, страдают дефицитом массы тела. Увеличение потребления белка с пищей ведет к снижению катаболических процессов, нормализации иммунного статуса и непосредственно улучшению функции печени.
При отсутствии печеночной энцефалопатии назначают диету, богатую белками (не менее 1 г на 1 кг массы тела), с высокой энергетической ценностью, с достаточным содержанием витаминов (особенно группы В, фолиевой и липоевой кислот) и микроэлементов – цинка, селена. Установлено, что дефицит цинка (40% больных ЦП) значительно усиливает проявления печеночной энцефалопатии. Известно также, что АлкДГ – цинк–зависимый фермент [8].
Медикаментозное лечение
1. Витаминотерапия. Назначается практически всем пациентам с АБП, особенно при развитии ЦП, так как у подавляющего большинства больных имеется дефицит витаминов. Целесообразно парентеральное введение витаминов В12, В1, B6, РР или комбинированных препаратов и внутрь – фолиевой кислоты. Назначение витамина В12 и фолиевой кислоты особенно показано больным алкоголизмом при наличии в крови макроцитоза эритроцитов.
2. Гепатопротекторы.
Традиционно к гепатопротекторам относится довольно широкий спектр препаратов, различных по механизму действия, обладающих избирательным защитным действием на клетки печени.
По происхождению гепатопротекторы подразделяют на несколько групп [9]:
• растительные полифенолы;
• синтетические препараты;
• фосфолипидные препараты;
• органопрепараты.
3. Кортикостероиды используются только в случаях тяжелого алкогольного гепатита либо у пациентов с энцефалопатией для снижения летальности. В большинстве рандомизированных исследований получены данные о достоверном уменьшении летальности при применении 40 мг преднизолона в течение 4 нед. у больных с тяжелой формой острого алкогольного гепатита [12]. В наиболее тяжелых случаях показана пульс–терапия. Начальная доза при внутривенном введении 300 мг/сут. (в течение 2–3 дней), далее переходят на прием препарата внутрь.
4. При развитии цирроза основные усилия должны быть сосредоточены на профилактике и лечении его осложнений (кровотечения из варикозных вен пищевода, асцита, печеночной энцефалопатии).
5. Методом выбора при фульминантной форме ОАГ , а также у некоторых больных с алкогольным циррозом печени может быть трансплантация печени при условии минимум 6-месячной абстиненции [13].
8. Клиническая фармакология гепатопротекторов
В целом, ассортимент лекарственных средств, применяемых в комплексной терапии заболеваний печени и желчевыводящих путей, насчитывает более 1000 наименований. Однако среди такого многообразия препаратов выделяют сравнительно небольшую группу оказывающих избирательное действие на печень – гепатопротекторов. Их действие направлено на восстановление гомеостаза в печени, повышение устойчивости органа к действию патогенных факторов, нормализацию функциональной активности и стимуляцию репаративно-регенерационных процессов в печени. Основные требования к идеальному гепатопротектору были сформулированы R. Preisig:
· достаточно полная абсорбция;
· наличие эффекта «первого прохождения» через печень;
· выраженная способность связывать или предупреждать образование высокоактивных повреждающих соединений;
· возможность уменьшать чрезмерно выраженное воспаление;
· подавление фиброгенеза;
· стимуляция регенерации печени;
· естественный метаболизм при патологии печени;
· экстенсивная энтерогепатическая циркуляция;
· отсутствие токсичности.
К сожалению, на сегодняшний день ни один из использующихся в медицинской практике гепатопротекторов не удовлетворяет в полной мере этим требованиям, хотя в последние годы арсенал современных гепатозащитных средств и расширился как за счет появления синтетических препаратов, так и новых природных средств. В целом, в настоящее время, преобладающее использование имеют средства растительного происхождения (до 54%), в то время как на фосфолипидные препараты приходится 16%, а на другие средства, в том числе синтетические, органопрепараты и препараты аминокислот – 30% от общего количества «истинных» гепатозащитных препаратов.
Классификация гепатопротекторов:
1. Препараты, содержащие естественные или полусинтетические флавоноиды расторопши: гепабене, легалон, карсил, гепатофальк-планта, силибор.
2. Препараты, содержащие естественные или полусинтетические флавоноиды других растений: хофитол, катерген (цианиданол), ЛИВ-52 (гепалив).
3. Органопрепараты животного происхождения: сирепар, гепатосан.
4. Препараты, содержащие эссенциальные фосфолипиды : эссенциале, фосфоглив, эссливер, эплир.
5. Препараты разных групп: бемитил, адеметионин (гептрал), кислота липоевая (тиоктацид), гепа-мерц (орнитин), урсодеоксихолевая кислота (урсофальк), нестероидные анаболики (метилурацил, пентоксил, натрия нуклеинат).
1. Препараты, содержащие естественные или полусинтетические флавоноиды расторопши
Все перечисленные препараты содержат в своем составе экстракт (или смесь флавоноидов) расторопши пятнистой, основным компонентом которого является силимарин. Сам силимарин представляет собой смесь 3-х основных изомерных соединений – силибинина, силикристина и силидианина (в легалоне, например, их соотношение 3:1:1). Все изомеры имеют фенилхроманоновую структуру (флаволигнаны). Силибинин является основным компонентом не только по содержанию, но и по клиническому эффекту. Основными эффектами силимарина (силибинина) являются: мембранпротективный, антиоксидантный и метаболический. Силибинин стабилизирует мембраны клеток печени. При этом повышается сопротивляемость мембраны и снижается потеря составных веществ клетки. Кроме того, силибинин блокирует ФДЭ, что способствует замедленному распаду цАМФ, и следовательно, стимулирует снижение концентрации внутриклеточного кальция в гепатоцитах и снижает кальций-зависимую активацию фосфолипаз. Для стабилизации мембраны также имеют значение антиоксидантные и метаболические свойства силибинина.
Силибинин способен блокировать соответствующие места связи ряда токсических веществ и их транспортные системы. Таков механизм действия силибинина при отравлении одним из токсинов бледной поганки – альфа-амантином. Специально для защиты печени в этом случае разработана легкорастворимая форма для внутривенного введения (дигидросукцината натриевая соль (легалон-сил)). Силибинин способен связывать радикалы благодаря фенольной структуре и прерывать процессы ПОЛ. При этом он тормозит как образование малонового диальдегида, так и повышенное поглощение кислорода. Силибинин способствует значительному повышению содержания восстановленного глутатиона в печени, тем самым, повышая защиту органа от окислительного стресса, поддерживая ее нормальную дезинтоксикационную функцию.
Метаболическое действие силибинина состоит в стимуляции синтеза протеинов и ускорении регенерации поврежденных гепатоцитов. Силибинин стимулирует РНК-полимеразу I в клеточном ядре и активирует транскрипцию и скорость синтеза РНК, а, следовательно, и белка в клетках печени. Силибинин не влияет на скорость редупликации и транскрипции в измененных клетках, что исключает возможность опухолепролиферирующего действия. При циррозе печени происходит замедление фиброзирования органа под влиянием препарата.
Представляют также интерес исследования, демонстрирующие иммуномодулирующую активность производных силимарина у больных алкогольным циррозом печени. Длительная терапия легалоном (около 6 мес.) способствует уменьшению исходно повышенных CD8+лимфоцитов и повышает бласттрансформацию лимфоцитов. Уменьшается уровень гамма-глобулинов. Производные силимарина целесообразно применять у больных заболеваниями печени с клиническими и биохимическими признаками активности. Осторожность следует соблюдать у больных с холестазом, поскольку есть сведения, что под воздействием препаратов холестаз может усиливаться. Длительность курса не должна превышать 4 недель, после этого при необходимости продолжать лечение целесообразно сменить препарат, например, назначить препарат эссенциальных фосфолипидов. Карсил и легалон применяют при острых и хронических гепатитах, циррозах печени, токсико-метаболических поражениях печени, в том числе ксенобиотиками. Особенностью препарата гепатофальк-планта является то, что в его состав наряду с экстрактом расторопши пятнистой, входят извлечения из чистотела большого и яванского турмерика. В силу этого наряду с гепатопротекторным, препарат оказывает желчегонное, спазмолитическое и противовоспалительное действие, снижает насыщенность желчи холестерином, обладает антибактериальными свойствами. Применяют его при острых и хронических гепатитах, жировом гепатозе, циррозе печени.
Близким по свойствам является препарат гепабене, который состоит из экстрактов расторопши пятнистой и дымянки аптечной. Последняя оказывает спазмолитическое действие. Применяют препарат при хронических гепатитах и циррозах печени, жировой дистрофии органа, токсико-метаболических поражениях органа, в том числе ксенобиотиками.
2. Препараты, содержащие естественные или полусинтетические флавоноиды других растений
Цианиданол-3 (катерген) представляет собой тетра-гидрокси – 5,7,3–4-флаванол-3. Является полусинтетическим флавоноидным производным растительного происхождения и по химической структуре весьма близок к кверцетину и рутину, а также к силибинину. Полагают, что механизм гепатопротекторного действия обусловлен связыванием токсичных свободных радикалов и стабилизацией клеточных мембран и лизосом (что свойственно и другим флавоноидам). Кроме того, под влиянием катергена происходит стимуляция биосинтеза АТФ в печени, тем самым облегчается протекание биохимических реакций, связанных с затратой энергии и фосфорилирование в печени. Катерген обладает мембраностабилизирующим действием, уменьшая проницаемость клеточных мембран для низкомолекулярных водорастворимых соединений, транспортируемых путем свободной и обменной диффузии.
Клиническое применение катергена при лечении острых и хронических заболеваний печени различной этиологии указывает на эффективность препарата не только в отношении снижения уровня холестаза, но и в отношении снижения активности трансаминаз. Применяют при острых и хронических гепатитах, циррозах печени, включая алкогольные поражения печени. При применении катергена у больных хроническими паренхиматозными заболеваниями печени, эффект препарата может быть недостаточным. Применяют препарат длительно (продолжительность курса около 3 мес.).
Хофитол – препарат, одна ампула которого содержит 0,1 г очищенного экстракта листьев артишока в изотоническом растворе. Основное гепатопротекторное и желчегонное действие обусловлено наличием в экстракте фенольного соединения цинарина в сочетании с фенолокислотами (кофейной, хлорогеновой и др.). Кроме того, содержит каротин, витамины С, В1, В2, инулин. Влияет на функциональную активность печеночных клеток, стимулирует выработку ферментов; этим объясняется влияние препарата на липидный, жировой обмен, повышение антитоксической функции печени. Хофитол снижает уровень холестерина в крови при исходной гиперхолестеринемии, оказывает желчегонное действие за счет умеренного холеретического и слабого холекинетического эффекта. Применяют при токсических гепатитах, циррозе печени. Препарат малотоксичен.
ЛИВ-52 (гепалив) содержит ряд лекарственных растений, широко используемых в народной индийской медицине. Считается, что Лив-52 защищает паренхиму печени от токсических агентов. Действует как лечебное или профилактическое средство. Усиливает внутриклеточный обмен веществ и стимулирует регенерацию. В то же время имеются данные, свидетельствующие, что применение препарата при острой патологии печени может усугублять выраженность цитолитического и мезенхимально-воспалительного синдромов. В силу этого препарат, возможно, рекомендовать в тот момент, когда выраженность воспалительного синдрома в печени минимальна и превалируют явления синтетической недостаточности органа.
Тыквеол – комплекс биологически активных веществ, получаемых из семян тыквы. Лечебный эффект препарата обусловлен входящими в его состав биологически активными веществами. Гепатозащитное действие тыквеола определяется его мембраностабилизирующими свойствами и проявляется в замедлении развития повреждений мембран гепатоцитов и ускорении их восстановления. Кроме того, препарат уменьшает процессы воспаления, замедляет развитие соединительной ткани и ускоряет регенерацию паренхимы поврежденной печени. Тыквеол обладает желчегонным действием, нормализует химический состав желчи, снижает риск развития желчекаменной болезни и благоприятно влияет на ее течение. Следует, однако, заметить, что убедительных доказательств высокой эффективности препарата пока не получено. Тыквеол применяют при хронических заболеваниях печени различной этиологии: хронических поражениях печени различной этиологии (гепатитах, циррозах), холецистохолангитах и дискинезии желчевыводящих путей, в послеоперационном периоде холицистэктомии, для профилактики желчекаменной болезни.
3. Органопрепараты животного происхождения
Сирепар представляет собой гидролизат экстракта печени крупного рогатого скота, содержащий в 1 мл 10 мг цианокобаламина. Репаративное действие препарата, очевидно, связано с наличием в его составе аминокислот, низкомолекулярных метаболитов, и, возможно, фрагментов ростовых факторов печени. Препарат способствует регенерации паренхимы печени, оказывает детоксикационное действие. Сирепар не следует назначать больным с активными формами заболеваний печени, так как в этом случае могут возрастать явления цитолитического, мезенхимально-воспалительного и иммунопатологического синдромов. Назначается при хронических гепатитах и циррозах печени, токсических и лекарственных поражениях паренхимы печени. До начала лечения обязательно проводится определение чувствительности к препарату.
Новым направлением в терапии заболеваний печени стало использование изолированных гепатоцитов, полученных на основе сублимационной сушки клеток печени донорских животных (гепатосан) . Механизм действия препарата имеет 2 фазы: кишечную, в которой препарат оказывает детоксикационное действие за счет сорбции токсических продуктов в кишечнике и метаболическую (гепатопротективную), в ходе которой гепатоциты разрушаются, а продукты их деградации всасываются и действуют уже как протекторы на уровне клеток печени, восстанавливая функциональную активность гепатоцитов. Препарат способен ограничивать явления цитолиза, усиливать белковосинтетическую способность печени. Использование гепатосана в комплексном лечении активных, декомпенсированных циррозов печени с явлениями печеночно-клеточной недостаточности оказывает детоксикационный эффект и способствует ускорению репаративных процессов.
4. Препараты, содержащие эссенциальные фосфолипиды
Помня о том, что при всех заболеваниях печени отмечается повреждение мембран гепатоцитов, патогенетически обоснованным является назначение терапии, оказывающей восстанавливающее и регенерирующее действие на структуру и функции клеточных мембран и обеспечивающей торможение процесса деструкции клеток. Средствами такой направленности действия являются препараты, содержащие эссенциальные фосфолипиды (ЭФЛ).
Субстанция ЭФЛ представляет собой высокоочищенный экстракт из бобов сои и содержит преимущественно молекулы фосфатидилхолина (ФХ) с высокой концентрацией полиненасыщенных жирных кислот. Главным активным ингредиентом ЭФЛ является 1,2 – дилинолеоил – фосфатидилхолин, синтез которого человеческим организмом невозможен. Наличие двух эссенциальных (необходимых) жирных кислот обусловливает превосходство этой специальной формы фосфолипидов в сравнении с эндогенными фосфолипидами.
Мембраностабилизирующее и гепатопротективное действие ЭФЛ достигается путем непосредственного встраивания молекул ЭФЛ в фосфолипидную структуру поврежденных печеночных клеток, замещения дефектов и восстановления барьерной функции липидного бислоя мембран. Ненасыщенные жирные кислоты фосфолипидов способствуют повышению активности и текучести мембран, уменьшают плотность фосфолипидных структур, нормализуют проницаемость. Экзогенные ЭФЛ способствуют активации расположенных в мембране фосфолипидзависимых ферментов и транспортных белков, что, в свою очередь, оказывает поддерживающее влияние на обменные процессы в клетках печени, способствует повышению ее детоксикационного и экскреторного потенциала.
Гепатозащитное действие ЭФЛ, очевидно, основывается также на ингибировании процессов перекисного окисления липидов (ПОЛ), которые рассматриваются как один из ведущих патогенетических механизмов развития поражений печени. Однако, очевидно, не стоит переоценивать собственные антиоксидантные свойства ЭФЛ, так как они сами могут вовлекаться в процессы липопероксидации.
Прототипом соединений, содержащих субстанцию ЭФЛ, является препарат эссенциале , в состав которого входят эссенциальные фосфолипиды, ненасыщенные жирные кислоты и витамины. Не так давно на рынке появился эссенциале Н, который одержит только субстанцию ЭФЛ высокой степени очистки. В клинической практике эссенциале используется по 3 основным направлениям: при заболеваниях печени и ее токсических поражениях; при патологии внутренних органов, осложненной повреждением печени; как метод «медикаментозного прикрытия» при применении лекарственных препаратов, вызывающих поражения печени (тетрациклина, рифампицина, парацетамола, индометацина и др.). В гепатологии эссенциале назначают при хронических гепатитах, циррозе печени, жировой дистрофии, печеночной коме. Его также применяют при радиационном синдроме и токсикозе беременных, для профилактики рецидивов желчно-каменной болезни, для предоперационной подготовки и послеоперационного лечения больных, особенно в случаях хирургических вмешательств на печени и желчных путях. В то же время, применение эссенциале при активных гепатитах требует известной осторожности, т. к. в ряде случаев может способствовать усилению холестаза и воспалительной активности. Обычно эффективность эсенциале оценивается как достаточно высокая, однако есть и ряд сообщений об отсутствии убедительных данных в пользу выраженной клинической активности эссенциале при острых и хронических поражениях печени. Близким по составу и свойствам к эссенциале является препарат эссливер, содержащий кроме субстанции эссенциальных фосфолипидов лечебные дозы витаминов (В1, В2, В6, В12, токоферол и никотинамид), что обеспечивает препарату широкий спектр терапевтических свойств. Действие компонентов препарата направлено на восстановление гемостаза в печени, повышение устойчивости органа к действию патогенных факторов, нормализацию функциональной активности печени, стимуляцию репаративно-регенерационных процессов. Применяется препарат при острых и хронических гепатитах, циррозе печени, алкогольной, наркотической интоксикации и других формах отравлений, радиационном синдроме, псориазе.
Эплир – фракция полярных липидов илового озерного осадка, содержащая фосфолипи-ды, сульфолипиды и тетратерпеноидные пигменты. Является достаточно активным антиоксидантом (подавляет образование первичных и вторичных продуктов липопероксидации, защищает от истощения эндогенные антиоксидантные системы печени), поставляет нативные фосфолипиды в поврежденные мембраны гепатоцитов, препятствует их жировой дистрофии, улучшает биоэнергетику и синтез гликогена. Тиолы в составе эплира могут становиться предшественниками в синтезе глутатиона. Эплир улучшает экскреторную функцию печени, стимулирует обезвреживание билирубина конъюгацией с глюкуроновой кислотой. Под действием препарата снижается активация звездчатых ретикулоэндотелиоцитов в печени. Эплир оказывает влияние на показатели цитолитического синдрома, явления холестаза, уменьшает явления белковой и жировой дистрофии. Под влиянием препарата быстрее улучшается самочувствие, однако, астеновегетативные нарушения поддаются терапии слабее. Применяется эплир в основном при хронических гепатитах.
Определенный интерес представляет отечественный препарат фосфоглив , состоящий из 0,1 г фосфатидилхолина и 0,05 г. тринатриевой соли глицирризиновой кислоты. За счет входящего в состав препарата ЭФЛ улучшается или ускоряется нормализация субъективных симптомов заболеваний печени, их клинических проявлений и лабораторных показателей. Уменьшается выраженность воспалительных реакций, некроз печеночных клеток, их жировая инфильтрация. Глицирризиновая кислота обладает иммуностимулирующим действием, обуславливая стимуляцию фагоцитоза и повышение активности ЕКК-клеток, индукцию гамма-интерферона. Кроме того, она обладает противовирусным действием, блокируя проникновение вирусов в клетки, проявляет антиоксидантные свойства. Применяется при острых гепатитах, при купировании алкогольного абстинентного синдрома, в пред- и послеоперационный период холецистэктомии. Однако следует отметить, что улучшение состояния печени и снижение симптомов интоксикации отмечается не у всех больных. Кроме того, при применении препарата необходим очень тщательный контроль за больными с явлениями аутоиммунной агрессии.
5. Препараты разных групп
Механизм действия бемитила заключается в активации синтеза РНК, а затем белков в различных клетках. Под влиянием препарата усиливается синтез белков – ферментативных, структурных, белков, имеющих отношение к иммунной системе. Усиление образования митохондриальных ферментов и структурных белков митохондрий обеспечивает увеличение энергопродукции и поддержание высокой степени сопряженности окисления с фосфорилированием. Поддержание высокого уровня синтеза АТФ при дефиците кислорода способствует выраженной антигипоксической и противоишемической активности бемитила. Препарат усиливает синтез антиоксидантных ферментов и обладает достаточно выраженной антиоксидантной активностью. Дополнительный компонент в механизм гепатопротекторного действия препарата вносит его иммуномодулирующий эффект, заключающийся в нормализации гуморального и, преимущественно, клеточного звеньев иммунитета.
Применение бемитила в комплексной восстановительной терапии гепатитов и цирроза печени приводит к ускорению, как клинического выздоровления, так и восстановлению физической работоспособности реконвалесцентов. Отмечено также позитивное влияние препарата на показатели цитолитического и мезенхимально-воспалительного синдромов. Важной особенность препарата является его выраженное влияние на протеинсинтетическую и глюкостатическую функции печени.
S-аденозил-L-метионин (гептрал) играет центральную роль в биохимических реакциях трансметилирования (биосинтез фосфолипидов), транссульфатирования (синтез и оборот глутатиона и таурина, конъюгация желчных кислот с увеличением их гидрофильности, детоксикация желчных кислот и многих ксенобиотиков) и аминопропилирования (синтез таких полиаминов как путресцин, спермидин и спермин, играющие важную роль в формировании структуры рибосом и процессах регенерации), где служит либо донором групп, либо модулятором ряда ферментов. При применении адеметионина повышается элиминация свободных радикалов и других токсических метаболитов из гепатоцитов. В эксперименте показана антифибротическая активность адеметионина. Препарат обладает также антинейротоксическим и антидепрессивным действием. Адеметионин достаточно эффективен при патологии печени, сопровождающейся печеночной энцефалопатией. Следует, однако отметить, что максимальной выраженности гепатопротекторный эффект достигает лишь в том случае, если препарат вводится парентерально. Преимущественное влияние адеметионин оказывает на проявления токсемии и в гораздо меньшей степени влияет на показатели цитолиза и холестаза. Принимается препарат между приемами пищи. Применяют при острых и хронических гепатитах, циррозе печени.
L-орнитин-L-аспартат (гепа-мерц) – достаточно новый препарат для лечения болезней печени, регулирующий обмен веществ в печеночных клетках. В кишечнике препарат диссоциирует на составляющие его компоненты – аминокислоты орнитин и аспартат, которые участвуют в дальнейших биохимических процессах:
1. орнитин включается в цикл мочевины в качестве субстрата (на этапе синтеза цитруллина);
2. орнитин является стимулятором карбамоилфосфатсинтетазы I (первого фермента цикла мочевины);
3. аспартат также включается в цикл мочевины (на этапе синтеза аргининсукцината);
4. аспартат служит субстратом для синтеза глутамина, участвуя в связывании аммиака в перивенозных гепатоцитах, мозге и других тканях.
Таким образом, орнитина аспартат усиливает метаболизм аммиака, как в печени, так и в головном мозге. Выявлено положительное воздействие гепа-мерца на гипераммониемию и динамику энцефалопатии у больных циррозом печени. Способствует нормализации КОС организма, выработке инсулина и соматотропного гормона. Применяется при жировой дистрофии, гепатитах, циррозах, при поражениях печени в результате алкоголизма и наркомании, для лечения нарушений со стороны головного мозга, возникающих в результате нарушения деятельности печени. Продолжительность курса лечения определяется динамикой концентрации аммиака в крови и состоянием больного. Курс лечения можно повторять каждые 2–3 мес.
Урсодеоксихолевая кислота (УДХК) – гидрофильная, нетоксичная, третичная желчная кислота. Её содержание в естественном пуле желчных кислот человека лишь 4%. Прием УДХК приводит к уменьшению энтерогепатической циркуляции гидрофобных желчных кислот, обладающих гепатотоксическим действием, предупреждая тем самым их токсический эффект на мембраны гепатоцитов и на эпителий желчных протоков, подавляет выработку иммуноглобулинов, нормализует антигены HLA-DR на поверхности клеточных мембран, что снижает их аутоиммунность, снижает холестаз-опосредованную иммуносупрессию. Определенное влияние придается и положительному холеретическому влиянию УДХК, которое вследствие увеличения пассажа желчи, обусловливает и усиленное выведение токсических веществ из печени. УДХК обладает антиоксидантным действием, снижая оксидативную активацию Купферовских клеток гидрофобными желчными кислотами. В настоящее время назначение УДХК считается оправданным при заболеваниях печени, сопровождающихся или вызванных холестазом вне зависимости от этиологии. О дозировке УДХК существует единое мнение, которое состоит в том, что суточные дозы препарата, эффективные при холестазе, не отличаются от доз, применяемых для растворения желчных камней, и составляют 8–15 мг/кг массы тела больного. Применяют препарат при острых и хронических гепатитах (включая аутоиммунные), токсических (в том числе алкогольных) поражения печени, неалкогольном стеатогепатите, первичном билиарном циррозе (до формирования выраженной циррозной трансформации печени), гепатопатии беременных.
Кислота альфа-липоевая (липамид, тиоктацид) является коферментом, участвую-щим в окислительном декарбоксилировании пировиноградной кислоты и альфа-кетокислот, играет важную роль в биоэнергетике клеток печени, участвует в регулировании углеводного, белкового, липидного обменов, оказывает липотропный эффект. Она участвует как кофермент в мультиэнзимных комплексах митохондрий:
· в дегидрогеназе пировиноградной кислоты, обеспечивающей преобразование ПВК в ацетил-КоА (образование НАД) через цепь процесса дыхания-АТФ;
· в альфа-дегидрогеназе кетоглутарата, ферменте цитратного цикла, который катализирует преобразование альфа-кетоглутарата в сукцинил-КоА (образование НАД через цепь процесса дыхания-АТФ);
· в дегидрогеназе аминокислот, имеющих разветвленные цепи.
По экспериментальным данным, липоевая кислота обладает иммуномодулирующим действием, восстанавливая иммунный ответ у иммуносупрессированных мышей. Также у препарата выявлена антиоксидантная активность. Дополнительное введение альфа-липоевой кислоты оказывает хороший эффект при патологии, связанной с возникновением оксидативного стресса (реперфузионные повреждения органов, диабет, катаракта, радиационные повреждения). Применяют альфа-липоевую кислоту при вирусном гепатите А, жировом гепатозе, хронических гепатитах, алкогольных поражения и циррозе печени.
Нестероидные анаболики (метилурацил, пентоксил, калия оротат, натрия нуклеинат, рибоксин).
Значение этой группы препаратов в настоящее время незначительно вследствие их относительно невысокой эффективности, однако они иногда еще продолжают применяться при различной патологии печени благодаря низкой токсичности и малой стоимости.
Рибоксин – является пуриновым производным. Проникая через клеточную мембрану фосфорилируется, превращаясь в инозиновую кислоту, которая является общим предшественником адениловых и гуаниловых нуклеотидов. Благодаря этому рибоксин обеспечивает:
· создание основы для образования в ходе окислительного и субстратного фосфорилирования основных макроэргов (улучшается течение энергозависимых реакций и реакций синтеза, активируется тканевое дыхание, оптимизируется утилизация лактата и пирувата);
· формирование пула пуриновых нуклеозидов, который используется в синтезах РНК и ДНК (ускоряются процессы регенерации и адаптивного синтеза);
При лечении рибоксином заболеваний печени действие препарата проявляется в уменьшении нарушений метаболической и антитоксической функций, в ускорении регенерации ткани печени. Применяют препарат острых и хронических гепатитах, циррозе печени.
Калия оротат является единым биохимическим предшественником всех пиримидиновых оснований нуклеиновых кислот. В отличие от рибоксина не содержит остатка рибозы и требует привлечения пентозофосфатного цикла для образования оротидин-5-фосфата, который непосредственно идет на синтез пиримидиновых нуклеотидов. При этом, однако, расходуется значительное количество энергии АТФ (что можно компенсировать одновременным назначением рибоксина). Калия оротат облегчает создание фонда пиримидиновых нуклеотидов, необходимых для оперативных синтезов РНК (а, следовательно, и белка) и редупликации ДНК. При патологии печени препарат наибольшее действие оказывает на протеинсинтетическую функцию, способствует скорейшему восстановлению участия органа в пигментном обмене, сокращается длительность желтушного периода. Дезинтоксикационное действие препарата, однако, нередко оказывается недостаточным. Практически не влияет на процессы холестаза. Назначают, в основном, при острых вирусных гепатитах.
Метилурацил и пентоксил являются аналогами пиримидиновых нуклеотидов, но они практически не включаются в обмен в качестве предшественников в синтез нуклеотидов. Действие этих препаратов реализуется благодаря блокаде фермента уридинфосфатазы, в результате чего уменьшается разрушение д-тимидинмонофосфата, лимитирующего синтез ДНК. В результате происходит стимуляция митогенеза в чувствительных клетках. Активация синтеза РНК и белка носит вторичный характер и менее выражена, чем, например, при введении рибоксина и оротат калия. При патологии печени включение в терапию метилурацила и пентоксила ускоряет восстановление протеинсинтетической функции печени, уменьшает симптомы интоксикации и диспептические явления. Сокращается длительность желтушного периода и улучшается участие печени в пигментном обмене. Повышаются показатели неспецифической резистентности организма. По выраженности гепатопротекторного эффекта метилурацил превосходит пентоксил. Применяют препараты при острых вирусных гепатитах, до и после холецистэктомии (по 1,0ґ3 р/сут ґ10 дней до и после операции).
Натрия нуклеинат – натриевая соль нуклеиновых кислот, получаемых гидролизом дрожжей и дальнейшей очисткой. Содержит как пуриновым, так и пиримидиновых нуклеотиды, которые могут быть использованы в различных нуклеиновых синтезах в организме, активирует протеинсинтез. Подобно метилурацилу стимулирует гранулоцитопоэз и неспецифическую резистентность организма. Применяется в основном при острых гепатитах. Препарат малотоксичен и очень редко вызывает побочные эффекты (аллергического характера). Применяют при острых вирусных гепатитах.
Таким образом, применение гепатопротекторов при поражениях печени различной этиологии является обоснованным с точки зрения механизмов патогенеза данной патологии. Важным фактором является отсутствие выраженной токсичности у препаратов этой группы и небольшое число побочных эффектов даже при грубом поражении паренхимы печени.
Таблицасовместимости некоторых гепатопротекторов при заболеваниях печени (Ю.Б. Белоусов и др., 2000)
| Препараты | Эссенциале | Легалон | Катерген | a-Липоевая кислота |
| Эссенциале | - | + | ± | + |
| Легалон | + | - | ± | ± |
| Катерген | ± | ± | - | ± |
| a-Липоевая кислота | ± | ± | ± | - |
– не сочетаются
± только по особым показаниям
+ сочетаются
Выводы
В заключении хочется отметить, что алкогольная интоксикация и алкогольная болезнь печени по сей день остается серьезной угрозой не только здоровью и жизни современного человека, но и угрозой всему обществу, приобретая все более печальные последствия не только в медицинской, но и социальной сфере. На поздних стадиях, к сожалению, алкогольная болезнь печени может прогрессировать даже при воздержании от приема алкоголя. Однако на ранних этапах развития алкогольная болезнь печени полностью обратима, это объясняет необходимость и важность раннего выявления и лечения алкогольного поражения печени, что сможет предотвратить огромное количество смертей, особенно среди молодых работоспособных мужчин.
В клинической практике прежних лет в качестве средств патогенетической терапии применялись самые разные препараты, многие из которых оказались малоэффективными и вышли из употребления. Вместе с тем, широко известные данные о способности ткани печени к регенерации позволяют достаточно высоко оценивать перспективы и потенциальные возможности патогенетической терапии гепатитов с использованием гепатопротекторов.
Лекарственная терапия больных патологией печени должна всегда быть максимально экономной. В каждом случае необходимо сопоставлять степень необходимости назначения препарата и потенциальную опасность его побочного действия. При лечении больных с заболеваниями печени полипрагмазия является крайне нежелательной, а назначаемые дозы, как правило, не должны превышать средних терапевтических и курсовых.
Список использованной литературы
1. Огурцов П.П., Покровский А.Б., Успенский А.Е. Материалы Всерос. форума «Алкоголь и здоровье населения России 1900–2000». М., 1998; 167–73.
2. Мухин Н.А., Лопаткина Т.Н., Танащук Е.Л. Материалы Всерос. форума «Алкоголь и здоровье населения России 1900–2000». М., 1998; 177–80.
3. Немцов А.В. Алкогольная смертность в России, 1980–90-е годы. М., 2001. – 60 с.
4. Хазанов А.И. К вопросу об алкогольных поражениях печени // Рос. мед. вести. – 1998. – №1. – С. 40–44.
5. Калинин А.В. Вопросы патогенеза, клиники и лечения алкогольной болезни печени. Клинические перспективы в гастроэнтерологии, гепатологии 2001, №4, с. 8–14.
6. Enomoto N, Takese S, Takada N et al. Alcoholic liver disease in heterozygotes of mutant and normal aldehyde dehydrogenase-2 genes. Hepatology 1991; 13:1071.
7. Огурцов П.П., Нужный В.П. Экспресс–диагностика (скрининг) хронической алкогольной интоксикации у больных соматического профиля // Клиническая фармакология и терапия. 2001. №1. С. 34–39.
8. Шапошникова Н.А., Дроздов В.Н., Петраков А.В., Ильченко Л.Ю. Дефицит цинка и печеночная энцефалопатия у больных циррозом печени // Гастроэнтерол. межведомств. сб. / под ред. Ю.О. Филиппова. Днепропетровск, 2007. Вып. 38. С. 191–196.
9. Rivera–Penera T, Gugig R, Davis J, et al. Outcome of acetaminophen overdose in pediatric patients and factors contributing to hepatotoxicity. J Pediatr 1997; 130:300–4.
10. Кунц Э., Гундерманн К.Й., Шнайдер Э. «Эссенциальные» фосфолипиды в гепатологии (экспериментальный и клинический опыт) // Терапевтический архив. – 1994. – №2. – С. 660–72.
11. Блюгер А.Ф., Майоре А.Я. Биомембраны гепатоцитов и патология заболеваний печени. – Рига, 1986. – №7. – С. 11–16.
12. Day C. Alcoholic liver diseases // Ceska a slovenska gastroenterol. a hepatol. 2006; 60 (1): 67–70.
13. Lucey M. Is liver transplantation an appropriate treatment for alcoholic hepatitis? // Hepatol. 2002; 36: 829–831.
14. Маевская М.В. Алкогольная болезнь печени //Consilium medicum 2001 т3, 6, стр. 256–260
15. Буеверов А.О. Место гепатопротекторов в лечении заболеваний печени. Бол. орг. пищевар. 2001; 3 (1): 1618.
16. 2. Достижения в лечении хронических заболеваний печени с применением эссенциальных фосфолипидов. Материалы симпозиума 12 апреля 1997 г. Под ред. В.Т. Ивашкина. 1997; 10 с.
17. Abittan C., Lieber C. Alcoholic liver disease. Clin. Perspect. in Gastroenterol. 1999; Sept. Oct.: 25763.
18. Achord J.L. Review and treatment of alcoholic hepatitis: a metaanalysis adjusting for confounding variables. Gut 1995; 37: 1138.
19. Bosron W.F., Ehrig T., Li T.K. Genetic factors in alcohol metabolism and alcoholism. Sem Liver Dis 1993; 13: 12638.
20. Chedid A., Mendenhall C.L., Moritz T.E. Cellmediated hepatic injury in alcoholic liver disease. Gastroenterology 1993; 105: 25460.
21. French S.W., Nash J., Shitabata P. et al. Pathology of alcoholic liver disease. Sem Liver Dis 1993; 13: 15464.
22. Lieber C.S. Alcohol and the liver: 1994 update. Gastroenterology 1994; 106: 108599.
23. Mioni D., Burra P., Pujatti A. et al. Carbohydrate deficient transferrin (CDT) levels in alcohol abusers with and without severe liver disease. Gut 1997; 43 (1): A181.
24. Orrego H., Blake J.E., Blendis L.M. et al. Longterm treatement of alcoholic liver disease with propylthiouracil. Part 2: Influence of dropout rates and of continued alcohol consumption in a clinical trial. J Hepatol 1994; 20: 3439.
25. Plevris J.N., Hayes P.C., Bouchier I.A.D. Ursodeoxycholic acid in the treatment of alcoholic liver disease. Eur J Gastroenterol Hepatol 1991; 3: 6536.
26. Sherlock S., Dooley J. Diseases of the liver and biliary system // 10 ed., Blackwell Science, 1997, P. 30915.
27. Бабак О.Я. Первый клинический опыт применения эссенциале Н на Украине. // Consilium medicum. Экстра выпуск 2001, стр. 11–14
28. Белокрылова Л.В. Вдияние эссенциальных фосфолипидов на структурно-функциональную организацию клеточных мембран тромбоцитов у больных ишемической болезнью сердца. Автореферат дисс. на соиск. уч. степени канд. мед. наук. Тюмень, 1998
29. Минушкин О.Н. Опыт терапии заболеваний печени эссенциальными фосфолипидами //Consilium medicum, Экстра выпуск 2001, стр. 9–11
30. Подымова С.Д. Патогенетическая роль эссенциальных фосфолипидов в терапии алкогольной болезни печени //Consilium medicum, Экстра выпуск 2001, стр. 3–5
31. Ягудина Р.И., Аринина Е.Е. Алкогольная болезнь печени и ее фармакотерапия // Российские аптеки, №23–24 (2009)