| Похожие рефераты | Скачать .docx | Скачать .pdf |
Реферат: Изолированная травма бедра, закрытый медиальный чрезшеечный варусный перелом правого бедра
Министерство здравоохранения Республики Беларусь
УО Витебский государственный медицинский университет
Кафедра травматологии, ортопедии и ВПХ
Заведующий кафедрой - доцент Э.А. Аскерко
Преподаватель – профессор М.А. Никольский
История болезни
Диагноз
Основной: изолированная травма бедра, закрытый медиальный чрезшеечный варусный перелом правого бедра.
Сопутствующий: средняя степень алкогольного опьянения.
Куратор: студентка 1 группы 4 курса
лечебного факультета
Орлова М.А.
Витебск – 2011
Паспортные данные
1.Ф.И.О. - _______________________
2.Возраст – 28 лет
3.Дата поступления – 6.03.2011г
4.Пол – мужской
5.Адрес - ул.Чкалова, 51-1-71
6.Место работы – не работает
I. Жалобы больного
При поступлении: на выраженную боль в правом тазобедренном суставе кнутри от пупартовой связки, чувство дискомфорта при движении в тазобедренном суставе, появившиеся сразу после падения на правый бок, легкое похрустывание при движении ногой, не может поднять выпрямленную и согнутую ногу, так как ощущает сильную болезненность.
На момент курации: на выраженную болезненность в области правого тазобедренного сустава кнутри от пупартовой связки, дискомфорт при движении в тазобедренном суставе; хруст при движении, снижение функции правой ноги – не может отвести и поднять ногу из-за усиления боли; на иррадиацию болей при движении в область коленного и голеностопного суставов.
II. Анамнез жизни
1. Перенесенные болезни: ОРЗ, ОРВИ, простудные заболевания с детского возраста; наследственность не отягощена - туберкулез, венерические, психические, системные и злокачественные заболевания у себя и родственников отрицает; врожденные деформации опорно-двигательного аппарата не отмечает.
2. Оперативных вмешательств не проводилось; кровь не переливалась, реакции на антибиотики не было.
3. 3 года назад перенес травму кисти. Перелом второй пястной кости, лечение консервативное, функция восстановлена, жалоб по поводу данной перенесенной травмы нет.
4. Материально-бытовые условия удовлетворительные. Курит, употребляет алкоголь в умеренных количествах. Проживает с матерью и братом.
I II . Начало и течение заболевания
Причиной заболевания послужило падение со ступеней лестницы на правую боковую поверхность тела и, в частности, на область правого бедра. Падение произошло на улице, в быту, в состоянии алкогольного опьянения, что подтверждается в листе доставки больного СМП- «запах алкоголя на расстоянии, гиперемя лица, склер». Травма произошла 6 марта в 8:10. Больной при падении услышал хруст, почувствовал резкую боль в области тазобедренного сустава. После этого вызвал бригаду СМП и ожидал ее в полусидячем положении недалеко от места падения.
До поступления в стационар больному была оказана помощь службой СМП в виде обезболивания: sol. Analgini 50% - 4,0; sol.Dimedroli 1% - 1,0 внутримышечно. Иммобилизации проведено не было, транспортировка оказывалась лежа на носилках в машине СМП.
Ошибки при доставке больного в травмапункт:
Необходимо было произвести транспортную иммобилизацию шиной Дитерихса или шинами Крамера на месте происшествия. Либо шинами Крамера(пятью), так как в настоящее время шины Дитерихса практически не используются в машинах СМП. Перенос пострадавшего без иммобилизации не допустимы.

Рисунок 1. Иммобилизационная шина Дитерихса

1. Шину накладывают непосредственно на одежду, если же ее приходится накладывать на голое тело, то под нее подкладывают вату, полотенце, одежду пострадавшего; на конечностях необходимо иммобилизовать при травме бедра – все 3 сустава конечности;
2. Накладывание шины: подошвенную часть шины фиксируют бинтом к подошвенной поверхности стопы; наружную (наружный костыль) более длинную часть раздвигают и закрепляют с таким расчетом, чтобы она начиналась от подмышечной впадины и, вставленная в металлическую пружину в подошвенной части, выступала за нее на 8—10 см; внутреннюю часть шины (внутренний костыль) подготавливают таким образом, чтобы она упиралась в пах и проходила через металлическую проушину подошвенной части, выступая за нее на 8—10 см; конечную (шарнирную) часть сгибают под углом 90° и вставляют в особый паз конца наружной части шин; на конечности шину фиксируют циркулярными ходами бинта; вверху наружную часть шины фиксируют двумя ремнями. При помощи палочки-закрутки осуществляют вытяжение за подошвенную часть шины
3. При закрытых переломах во время наложения шины необходимо произвести легкое вытяжение по оси конечности за дистальную часть ноги и в таком положении зафиксировать конечность;
4. Необходимость защиты от переохлаждения.
При неправильной иммобилизации смещение отломков во время перекладывания и транспортировки может превратить закрытый перелом в открытый, подвижными отломками могут быть повреждены крупные сосуды, нервы. Дополнительная травма окружающих тканей может привести к развитию шока.
После поступления в травмапункт БСМП( в 9:10) больного осмотрел дежурный травмтолог. После чего он был направлен в травматологическое отделение БСМП с диагнозом: изолированная травма бедра, перелом приксимальной части бедра До настоящего момента находится в отделении. Проводятся инъекции фраксипарина, анальгина, димедрола; магнитотерапия.
IV. Данные объективного исследования
На 9 марта 2011 г:
Общее состояние больного удовлетворительное, работоспособность ограничена, положение активное. Температура тела - 36,8оС, температурная кривая постоянная, не изменяется. Кожные покровы сухие, бледные, тургор нормальный. Отеков не отмечается.
Система органов дыхания.
Частота дыхания 18 в минуту. Дыхание через нос свободное, голос не изменен. Жалоб со стороны дыхательной системы больная не предъявляет. Дыхание в легких везикулярное, патологических шумов и хрипов не обнаружено. Перкуторный звук ясный, не измененный. Форма грудной клетки правильная, обе половины равномерно участвуют в дыхании. Дыхание ритмичное.
Пальпация грудной клетки: грудная клетка безболезненная, эластичная, голосовое дрожание ослаблено над всей поверхностью легких.
Перкуссия легких: при сравнительной перкуссии легких над всей поверхностью легочных полей определяется ясный легочный звук, в нижних отделах с легким коробочным оттенком.
Топографическая перкуссия легких:
линия справа - слева
l.parasternalis 5 ребро -
l.medioclavicularis 6 ребро -
l.axillaris anterior 7 ребро- 7 ребро
l.axillaris media 8 ребро -9 ребро
l.axillaris posterior 9 ребро -9 ребро
l. scapulars 10 межреберье-10 межреберье
l.paravertebralis на уровне остистого отростка 11 грудного позвонка-на уровне остистого отростка 11 грудного позвонка
Высота стояния верхушек легких:
слева -справа
спереди 5 см- 5 см
сзади на уровне остистого отростка 7 шейного позвонка-на уровне остистого отростка 7 шейного позвонка
Подвижность легочных краев
справа 7 см
слева 7 см
Аускультация легких:
дыхание везикулярное над всей поверхностью легких.
Сердечно-сосудистая система.
Пульс 68 ударов в минуту, ритмичный, ненапряжен, удовлетворительного наполнения. Одинаковый на правой и левой руке.
Пальпация сосудов конечностей и шеи: пульс на магистральных артериях верхних и нижних конечностей не ослаблен. АД 125/80 мм. рт. ст.
Пальпация области сердца: верхушечный толчок справа на 1,5 см отступя от среднеключичной линии в пятом межреберье, нормальной протяженности .
Перкуссия сердца: Границы относительной сердечной тупости:
- правая – у правого края грудины на уровне IV межреберья;
- левая – на 2 см кнаружи от левой среднеключичной линии в V межреберье;
- верхняя – на уровне III ребра по левой среднеключичной линии.
Абсолютная тупость сердца справа по левому краю грудины, слева на 2 см кнутри от левой границы относительной сердечной тупости, верхняя граница на IV ребре.
Ширина сосудистого пучка во II межреберье 6 см.
Аускультация сердца: тоны сердца ясные, ритмичные.
При аускультации крупных артерий шумов не выявлено. Пульс пальпируется на крупных артериях верхних и нижних конечностей, а также в проекциях височных и сонных артерий.
Система органов пищеварения.
Язык влажный, чистый.
Живот мягкий, безболезненный, симметричный, не вздут, равномерно участвует в акте дыхания. Расширенных вен, рубцов, грыж не наблюдается. Напряжения мышц брюшной стенки нет, опухолевидные образования отсутствуют, симптом Щеткина-Блюмберга отрицательный.
Методическая глубокая пальпация по Образцову-Стражеско: сигмовидная кишка пальпируется в виде плотно-эластичного цилиндра в левой подвздошной области, толщиной около 4 см, безболезненна, с гладкой поверхностью, подвижна, слепая кишка пальпируется в виде мягко-эластичного образования в правой подвздошной области, безболезненна, с гладкой поверхностью, восходящая ободочная кишка пальпируется в правой боковой области живота, мягко-эластичной консистенции, с гладкой поверхностью, диаметром около 4 см, безболезненна, поперечная ободочная кишка не пальпируется, нисходящая ободочная кишка пальпируется в левой боковой области живота, мягко-эластичной консистенции, с гладкой поверхностью, диаметром 4 см, безболезненна, селезенка не пальпируется.
Печень: край плотно-эластичной консистенции, безболезненный, поверхность гладкая.
Размеры печени по Курлову:
| Линия | Размер |
| Передняя подмышечная | 9 см |
| Среднеключичная | 8 см |
| Правая окологрудинная | 7 см |
Желчный пузырь не пальпируется. Симптомы Курвуазье, Ортнера отрицательные.
Перкуссия селезенки: поперечник тупости селезенки – 4 см, длинник тупости селезенки – 5 см. При аускультации живота определяется шум перистальтики кишечника.
Система органов мочевыделения.
Припухлости, гиперемии, болезненности мышц в области поясницы не отмечается. Почки не пальпируются. Симптом XII ребра отрицателен с обеих сторон.
Мочеиспускание свободное, безболезненное, не учащено.
Эндокринная система.
Щитовидная железа не пальпируется. Физическое и умственное развитие соответствуют возрасту.
Нервная система.
Сознание ясное, интеллект сохранен. Менингеальные симптомы отсутствуют. Двигательная, чувствительная сферы не нарушены. Симптомы поражения черепно-мозговых нервов отсутствуют. Поверхностные и глубокие рефлексы сохранены. Патологические рефлексы не определяются. Дермографизм красный, нестойкий. Зрение, слух, обоняние сохранены в полном объеме. Настроение нормальное. Сон ровный.
V. Status localis
Положение больного на кровати полусидя или лежа, вынужденное с наклоном туловища в левую сторону, что позволяет ему щадить правый тазобедренный сустав. Травмированная нога не иммобилизирована, согнута в тазобедренном суставе, слегка согнута в коленном суставе и лежит на кровати на одном уровне.
Телосложение правильное. Осанка правильная. Половины тела симметричны. Надплечия расположены на одном уровне. Деформаций грудной клетки нет. Деформации лопаток нет, углы лопаток направлены вниз.
Позвоночник: физиологические изгибы выражены в достаточной мере, патологических изгибов нет. При пальпации суставы безболезненны. Видимых деформаций суставов нет. Подвижность в суставах в полном объеме за исключением правого тазобедренного, движения в котором резко болезненны, в значительно уменьшенном объеме.
Кожные покровы бледноватого цвета, нормального окраса, венозная сеть не выражена сухая, тургор нормальный, без выраженных пигментаций. При пальпации лимфоузлов шейной, грудной паховой областей а также на ногах: увеличений лимфоузлов не выявлено, пальпация безболезненна. Видимых гематом в паховой области и области тазобедренного сустава нет.
Видимых деформаций в положении на спине не обнаружено, в тазобедренном суставе конечность ротирована кнаружи на 400, видимого на глаз укорочения и удлинения не обнаружено, а при измерении выявлено укорочение на 2 см(относительная длина правой конечности).
Пациент самостоятельно не передвигается. При движении на постели постоянно щадит пораженную ногу из- за болезненности и похрустывания при движении.

Пальпация: при пальпации температура кожного покрова над тазобедренным покровом слегка повышена, сустав болезненный. Подвижность нарушена, при перемене положения тела легкая крепитация отломков, легкая припухлость в области тазобедренного сустава и кнутри от пупартовой связки(симптом Ложье) и боли иррадиируют в область колена, болезненность у внутренней трети пупартовой связки, гематома отсутствует. Видимая пульсация бедренной артерии(с-м Гирголава), симптом «прилипшей пятки», при поколачивании по пятке болезненность практически не ощутима, большой вертел располагается чуть выше линии Розер-Нелатона(соединяет седалищный бугор и верхнюю переднюю подвздошную ость), линия Шумакера проходит ниже пупка(соединяет б. вертел и верхнюю переднюю ость),линия Петерса чуть смещена вверх(соединяет большие вертелы), симтом Рецци-Аллиса мало выражен.

Рисунок 2. Отношение большого вертела к линии Розер-Нелатона
Треугольник Бриана (определяется при положении больного на спине;проводится линия от spina iliaca anterior superior к верхушке большого вертела, другая линия проводится также от spina iliaca anterior superior перпендикулярно к проекции оси бедра через большой вертел – в норме образуется прямоугольный равнобедренный треугольник) – неравнобедренный.

Чувствительность правой конечности сохранена. Давление на мыщелки бедренной кости безболзненно.
Исследование размеров, деформаций и подвижности конечностей:
Правая конечность укорочена на 2 см, нарушены ее функции в тазобедренном суставе(см.протокол обследования больного).
VΙ . Предварительный диагноз
На основании жалоб (на выраженную болезненность в области правого тазобедренного сустава, дискомфорт при движении в тазобедренном суставе; хруст при движении, снижение функции правой ноги, усиление в области тазобедренного сустава болезненности при движении; иррадиацию болей при движении в область коленного и голеностопного суставов, снижение функции правой ноги – не может отвести и поднять ногу из-за усиления боли), данных анамнеза (причиной заболевания послужило падение со ступеней лестницы на правую боковую поверхность тела и, в частности, на область правого бедра), данных объективного исследования(общее состояние больного удовлетворительное, работоспособность ограничена, положение активное, температура тела - 36,8оС, температурная кривая постоянная, не изменяется, кожные покровы сухие, бледные, тургор нормальный, отеков не отмечается, см. объективный осмотр; вынужденное положение полусидя для щажения тазобедренного сустава, в тазобедренном суставе конечность ротирована кнаружи на 400, видимого на глаз укорочения и удлинения не обнаружено, а при измерении выявлено укорочение на 2 см(относительная длина правой конечности), самостоятельно не передвигается, При движении на постели постоянно щадит пораженную ногу из- за болезненности, при пальпации температура кожного покрова над тазобедренным покровом слегка повышена, сустав болезненный; при перемене положения тела легкая крепитация отломков, легкая припухлость в области тазобедренного сустава и кнутри от пупартовой связки(симптом Ложье) и боли иррадиируют в область колена, болезненность у внутренней трети пупартовой связки, видимая пульсация бедренной артерии(с-м Гирголава), симптом «прилипшей пятки», при поколачивании по пятке болезненность практически не ощутима, большой вертел располагается чуть выше линии Розер-Нелатона, линия Шумакера проходит ниже пупка, линия Петерса чуть смещена вверх, симтом Рецци-Аллиса мало выражен, правая конечность укорочена на 2 см) можно поставить предварительный основной диагноз: изолированная травма бедра, закрытый чрезшеечный варусный перелом правого бедра. В момент получения травмы больной был в состоянии алкогольного опьянения(что подтверждается в листе доставки больного СМП- «запах алкоголя на расстоянии, гиперемя лица, склер»), поэтому можно посавить предварительный сопутствующий диагноз: средняя степень алкогольного опьянения.
План обследования:
· ОАМ
· ОАК
· б\х анализ на: о. билирубин, о. белок, мочевину, глюкозу, АлАТ, АсАТ
· коагулограмма
· кровь на спирт
· анализ крови на группу, резус-фактор, RW
· ЭКГ
· осмотр терапевта
· рентгенологическое исследование правого тазобедренного сустава
Лабораторно-инструментальные исследования
| ОАК от 6.03 | ОАМ от 6.03 | б\х крови от 6.03 | Коагулограмма, 6.03 |
Hb – 150 г\л Эритроциты – 4,4*1012 \л ЦП – 1, 01 СОЭ – 10 Лейкоциты – 7,8*109 Палочкоядерные – 5% Сегментоядерные – 70% Лимфоциты – 23% Моноциты – 2% Эозинофилы – 1% Заключение: повышена СОЭ |
Цвет – соломенно-желтый Плотность – 1, 016 рН- кислая Эпителий – единичные клетки Эритроциты – единичные клетки Белок – отриц. |
О.билирубин – 7,3 мкмоль\л о. белок – 64 г\л мочевина – 3,3 ммоль\л глюкоза – 3,4 ммоль\л АлАТ – 50 Ед\л АсАТ – 36 Ед\л Заключение: повышение АлАТ, понижение о.белка |
АЧТВ – 86 ПТЧ - 1,0 Тромбиновое время – 17 Фибриноген А – 3,33 β-нафт.проба +++ Заключение: поышение АЧТВ, тромбинового времени, нафталовой пробы |
Анализ крови на спирт от 6.03: 1,93‰ (соответствует средней степени алкогольного опьянения)
Анализ кровина группу, резус-фактор, RW: Ι(0) группа, Rh-положительная, RW-отрицательная.
ЭКГ от 6.03: Ритм синусовый, 75 в минуту, нормальное положение оси, без патологии.
Рентгенологическое исследование правого тазобедреннго сустава от 6.03:
суставные поверхности четкие, определяется свободный варусный перелом шейки правого бедра с ротацией дистального отломка кнаружи. Верхушка большого вертела чуть приподнята, малый вертел увеличен за счет поворота дистального отломка, уменьшено расстояние между ним и головкой белренной кости, тени межвертельного гребня и шейки накладываются, шеечно- диафизарный угол уменьшен, длина шейки уменьшена.

VΙΙ . Дифференциальная диагностика
Дифференциальная диагностика проводится с:
1) вывихом тазобедренного сустава
2) ушибом тазобедренного сустава
3) подвертельным переломом верхней трети бедра
В пользу вывиха могут свидетельствовать абсолютные симптомы вывиха: пружинистое напряжение пораженной конечности, пальпаци головки бедренной кости в необычном для нее месте, заметное укорочение ноги. Также при вывихах(задних) отмечается западение под паховой связкой, при передних-удлинение конечности, при запирательных вывихах – можно прощупать головку с внутренней стороны сустава без определения большого вертела. А также вывих подтверждается рентгенологчески.
К клиническим симптомам ушиба относятся боль, припухлость, гематома в области ушиба(в данном клиническом случае- на боковой поверхности правого бедра), флюктуация в области гематомы, ограничение или нарушение функции, а на рентгенограмме нет изменения костей и суставов, могут определяться лишь изменения мягких тканей.
При подвертельном переломе верхней трети бедра характерно смещение проксимального отломка вперед и кнаружи, а дистального – кнутри и кзади; резкое нарушение функции и сильная боль на уровне перелома, типтична деформация в виде «галифе»; подвижность на протяжении диафиза,может пальпироваться конец одного из отломков. Подтверждение диагноза на рентгенограмме.
А также необходимо проведение дифференциальгой диагностики медиального и латерального переломов.
| Медиальный перелом | Латеральный перелом |
- боли у внутренней трети пупартовой связки, иррадиация в пах и область коленного сустава(+) - боль при надавливании в области внутренней трети пупартовой связки(+) - незначительные или отсутствующие боли при поколачивании в области пятки(+) - припухлость в пахово-бедренной области(+) - подкожное кровоизлияние пахово-бедренной области на 5-7 сутки - симптом Гирголава(+) - ротация конечности кнаружи до 600 - укорочение конечности не более 1,5-2 см, соответственно этому выражены симптомы высокого стояния большого вертела(+) - слабо выраженный с-м Рецци-Аллиса(+) |
- боли в области большого вертела и основания шейки бедра - боль при надавливании по передней поверхности большого вертела - выраженность боли при поколачивании по области пятки - припухлость в области большого вертела или ягодицы - кровоизлияние в области ягодицы на 5-7 сутки - отсутствие с-ма - ротация конечности кнаружи достигает 900 - до 4-6 см - хорошо выражен с-м Рецци-Аллиса |
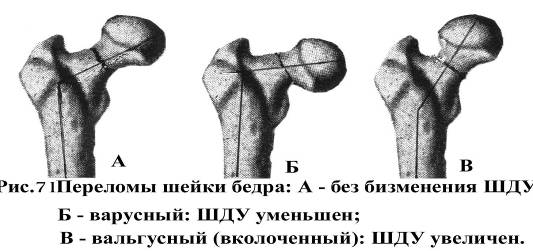
VΙΙΙ . Окончательный диагноз
На основании жалоб (на выраженную болезненность в области правого тазобедренного сустава, дискомфорт при движении в тазобедренном суставе; хруст при движении, снижение функции правой ноги, усиление в области тазобедренного сустава болезненности при движении; иррадиацию болей при движении в область коленного и голеностопного суставов, снижение функции правой ноги – не может отвести и поднять ногу из-за усиления боли), данных анамнеза(причиной заболевания послужило падение со ступеней лестницы на правую боковую поверхность тела и, в частности, на область правого бедра), данных объективного исследования (общее состояние больного удовлетворительное, работоспособность ограничена, положение активное, температура тела - 36,8оС, температурная кривая постоянная, не изменяется, кожные покровы сухие, бледные, тургор нормальный, отеков не отмечается, см. объективный осмотр; вынужденное положение полусидя для щажения тазобедренного сустава, в тазобедренном суставе конечность ротирована кнаружи на 400, видимого на глаз укорочения и удлинения не обнаружено, а при измерении выявлено укорочение на 2 см (относительная длина правой конечности), самостоятельно не передвигается.
При движении на постели постоянно щадит пораженную ногу из- за болезненности, при пальпации температура кожного покрова над тазобедренным покровом слегка повышена, сустав болезненный; при перемене положения тела легкая крепитация отломков, легкая припухлость в области тазобедренного сустава и кнутри от пупартовой связки(симптом Ложье) и боли иррадиируют в область колена, болезненность у внутренней трети пупартовой связки, видимая пульсация бедренной артерии(с-м Гирголава), симптом «прилипшей пятки», при поколачивании по пятке болезненность практически не ощутима, большой вертел располагается чуть выше линии Розер-Нелатона, линия Шумакера проходит ниже пупка, линия Петерса чуть смещена вверх, симтом Рецци-Аллиса мало выражен, правая конечность укорочена на 2 см), данных лабораторно-инструментальных исследований(рентгенологическое исследование правого тазобедреннго сустава: суставные поверхности четкие, определяется свободный варусный перелом шейки правого бедра с ротацией дистального отломка кнаружи.
Верхушка большого вертела чуть приподнята, малый вертел увеличен за счет поворота дистального отломка, уменьшено расстояние между ним и головкой бедренной кости, тени межвертельного гребня и шейки накладываются, шеечно- диафизарный угол уменьшен, длина шейки уменьшена); а также дифференциального диагноза поставлен окончательный клинический диагноз.
Основной: изолированная травма бедра, закрытый медиальный варусный перелом шейки правого бедра.
Сопутствующий: средняя степень алкогольного опьянения.
ΙX. Этиология повреждения
Переломы костей - изменение целостности костей, полное или частичное, в результате чрезмерной нагрузки, превосходящей прочность определенного участка костной ткани, на который воздействует нагрузка. Переломы костей могут возникать у пациентов в следствии травмирования костей, или же в результате всяческих заболеваний, влияющих на прочностные характеристики участков скелета и костной ткани.
Все переломы по этиологии принято делить на два основных вида: переломы травматические, возникшие под действием внешнего насилия, и патологические, которые наступают вследствие патологического состояния костной ткани — поражения ее опухолью, дистрофическими или воспалительными процессами (остеомиелит, остеодистрофин и пр.). Травма при патологических переломах может быть незначительной и решающей роли не играет.
Классификация
Травматические переломы возникают от сгибания, сдвига, скручивания, сжатия и вследствие отрыва и подразделяются следующим образом.
1. Закрытые и открытые переломы:
1) закрытый – перелом без нарушения целости кожных покровов;
2) открытый – перелом с образованием раны, простирающейся до костных отломков.
- Проникающий- костный отломок повреждает плевру, суставную капсулу, твердую мозговую оболочку;
- Непроникающий- без повреждения внутренних структур.
Открытые переломы требуют экстренного хирургического вмешательства из-за высокого риска инфицирования.
2. Внутрисуставные и внесуставные:
1) внутрисуставные;
2) внесуставные:
¨ а) эпифизарные;
¨ б) метафизарные;
¨ в) диафизарные (в верхней, средней и нижней трети диафиза).
3. Типы переломов:
1) простой – с образованием двух костных фрагментов;
2) оскольчатый – с образованием трех и более костных фрагментов;
3) множественный – перелом одной кости в двух или более местах.
4. По линии излома кости различают переломы поперечные, продольные, косые, винтообразные, отрывные, вколоченные, компрессионные, оскольчатые(отломки менее 5 см) и двойные(отломки более 5 см).
5. В зависимости от характера травмирующей силы и тракции мышц отломки могут смещаться по отношению друг к другу по ширине, по длине, под углом или по оси, ротационно или по периферии.
По локализции переломы бедра делят на 3 основные группы:
1) переломы шейки бедра
2) переломы диафиза бедра
3) переломы мыщелков бедра

Рис. Уровни переломов проксимального отдела бедра
а — зона капитальных переломов; б — зона субкапитальных переломов; в — зона трансцервикальных переломов; г — зона базальных переломов; д, е — зона вертельных переломов
Внутрисуставные (медиальные) переломы шейки бедра подразделяются на субкапитальные, трансцервикальные и базальные.В зависимости от механизма травмы все медиальные переломы шейки бедра могут быть абдукционными (чаще бывают вколоченными) или аддукционными – с расхождением отломков и уменьшением шеечно-диафизарного угла.
Аддукционные переломы шейки бедра чаще наблюдаются у людей пожилого возраста и возникают при падении на приведенную ногу.
Остеопороз - системное заболевание скелета, характеризующееся прогрессирующим снижением костной массы в единице объема по отношению к нормальному показателю лиц соответствующего пола и возраста, нарушением микроархитектоники трабекул, приводящим к высокому риску переломов костей от минимальной травмы или без нее. Потеря плотности кости происходит постепенно скрытно и часто диагностируется уже после переломов, что и дало основание называть остеопороз “безмолвной эпидемией”. Бывает первичный(комплексное мультифакторное заболевание, значительную роль в его возникновении играют генетические факторы, физическая активность, содержание в пище кальция, белков; а также уровень эстрогенов в крови, особенно у женщин) и вторичный (возникает как симптом других заболеваний или вследствие их терапии).

В данном клиническом случае причиной перелома, дополняющей падение пациента может быть также вторичный остеопороз. Вторичный остеопороз чаще всего является следствием нарушения обменных, эндокринных или гормональных процессов в организме.
Нарушение кальциевого обмена может происходить вследствие:
-Нерационального питания.
-Злоупотребления алкоголем, курения, употребления большого количества кофе. Выявлено влияние на ремоделирование костной ткани количества выкуренных сигарет (более 1 пачки в день). У курящих повышен риск переломов любых локализаций.Употребление больших доз алкоголя на остеогенез связано с его прямым антипролиферативным эффектом на остеобласты. Имеются данные об изменении уровней паратиреоидного гормона, кальцитонина и витамина Д на фоне приема различных доз алкоголя, нарушения абсорбции кальция и витамина Д. При злоупотреблении алкоголем повышается склонность к падениям, а значит возрастает риск переломов. Фактор риска ОП и переломов – потребление более 36 мл чистого этанола.Патофизиологические механизмы алкогольной остеопатии включают: недостаточное питание, мальабсорбцию кальция, фосфора, аминокислот, витамина D3. Нарушение функции печени, сопровождающее алкоголизм, способствует увеличению свободных глюкокортикоидов.
-Употребления лекарственных препаратов
-Отсутствия двигательной активности. Отсутствие постоянной физической нагрузки может приводить к потере костной ткани. Спортсмены имеют на 25% более высокую МПК, чем люди с обычной физической активностью, а последние на 30% выше,чем люди с низкой физической активностью.
-Хронической почечной недостаточности
-Чрезмерной активности щитовидной железы
-Сахарного диабета
-Усиления функции коры надпочечников
-Предшествующие переломы. Наличие предшествующих переломов в анамнезе, возникших при минимальной травме. У людей с переломом любой локализации риск последующего перелома возрастает в 2,2 раза. Предшествующие переломы позвонков увеличивают риск последующих переломов более чем в 4 раза. Они также являются предикторами переломов других локализаций, в том числе шейки бедра.Риск повторного перелома повышается, если с момента предыдущего прошло менее 5 лет.
X. План лечения
перелом шейка бедро
Принципы лечения переломов:
- правильная репоиция
- прочная фиксация до сращения отломков
- ранняя функция
Методы лечения:
1) Консервативный
¨ Гипсовая лонгета при переломах без смещения до спадения отека, затем- циркулярная гипсовая повязка(на 7-8 месяцев с применением ЛФК; применяется у пациентов, которые по показаниям не могут быть подвергнуты оперативному вмешательству; у стариков и ослабленных больных может привести к тяжелым осложнениям: застойной пневмонии, пролежням; применяется в последнее время редко)
¨ Одномоментная ручная закрытая репозиция костных отломков и гипсовая лонгета при репонируемых и легко удерживаемых в состоянии репозиции переломах; рентгенконтроль после спадения отека; при отсутствии смещения лонгета переводится в циркулярную гипсовую повязку, при смещении – повторная репозиция или оперативное лечение
¨ Скелетное вытяжение и гипсовая повязка(для репонируемых, но не удерживаемых без дополнительной тракции).
2) Оперативный
¨ Кортикальный остеосинтез(трехлопастной гвоздь, спицы, винты-фиксаторы Чарнлея, Скальетти, Чаклина, Родина и др.,)
¨ Интрамедуллярный, в том числе с блокированием
¨ Внеочаговый чрезкостный компрессионо-дистракционный(аппарат Илизарова)
¨ Эндопротезирование
Лечение медиальных варусных переломов шейки бедра. При таких переломах представляет большие трудности. Летальность среди больных пожилого возраста при консервативной терапии достигает 20%. Условия для сращения, особенно при субкапитальных и капитальных переломах, неблагоприятные в связи с местными анатомическими особенностями и трудностью иммобилизации. Костное сращение перелома наступает через 6-8 мес. В том же время длительный постельный режим у пожилых приводит к развитию застойной пневмонии, пролежней, тромбоэмболии, что и является основной причиной высокой летальности. Поэтому методы лечения, связанные с длительным обездвиживанием больного, в пожилом возрасте применяться не должны. Скелетное вытяжение и гипсовая тазобедренная повязка как самостоятельные методы лечения в настоящее время не используются.
Функциональное лечение осуществляют на специальной функциональной шине или на шине Белера. На горизонтальной ее части устанавливают съемный гамак под голень. К стопе фиксируют шнур, переброшенный через блок шины. Несколько раз в день гамак под голенью снимают. Натягивая и опуская шнур, больной производит пассивные движения в коленном суставе, а затем и активные движения в обоих суставах. Через 2,5 -3 месяца разрешается ходить при помощи костылей. Преимущество метода в том, что к моменту консолидации перелома движения в суставах восстанавливаются в полном объеме, а атрофия мышц конечности выражена в меньшей степени, чем в случаях применения гипсовой повязки. Применение для пациентов, которые по показаниям не перенесут оперативного вмешательства.
При варусных невколоченных переломах шейки бедра наиболее рационально хирургическое вмешательство.
Существует два основных метода остеосинтеза медиальных переломов шейки бедра: 1) закрытый (внесуставной), когда сустав не вскрывают и место перелома не обнажают; 2) открытый (внутрисуставной) применяемый только в тех случаях, когда закрытая репозиция невозможна (чаще всего при интерпозиции капсулой и при старых переломах). Если рентгенологический контроль за положением отломков и фиксатора во время операции невозможен, также показан открытый остеосинтез. Закрытый остеосинтез проводят под местной анестезией или под наркозом после закрытой репозиции скелетным вытяжением или после одномоментной репозиции на ортопедической столе.
Одномоментная репозиция по Уитмену. Осуществляют тракцию по длине выпрямленной ноги, пока ее относительная длина не будет равна длине здоровой конечности. При продолжающейся тракции ногу ротируют кнутри до 40-50 градусов и фиксируют в положении отведения на 20 градусов. Положение больного на ортопедическом столе должно обеспечить фиксацию достигнутой в двух проекциях за тазобедренным суставом.
Недостатки техники Уитмана
Метод простой ручной репозиции и последующая иммобилизация в гипсовой повязке имеют три основных недостатка:
· Иммобилизация коленного сустава в течение нескольких месяцев, особенно в пожилом возрасте, у людей, подверженных артритическим изменениям в суставах, часто возникает тугоподвижность этого сустава.
· При нарушении кровоснабжения головки бедра вследствие перелома может не наступить срастания его в положенные 3-4 месяца. В таких случаях может потребоваться иммобилизация в гипсовой повязке в течение года и дольше, что непосильно для пожилых людей.
· Очень трудно, особенно у тучных субъектов, так отмоделировать гипсовую повязку, чтобы исключить возможность ротационных движений таза, а тем самым и головки бедра.
Кроме того, мышечные сокращения вызывают раздвигающие движения. Ротационные и раздвигающие натяжения обусловливают декальцинацию кости, п даже при срастании перелома происходят укорочение шейки бедра и ограничение движений тазобедренного сустава. Во многих случаях метод не достигает поставленной цели и срастания кости не происходит. Такого рода неудачи побудили прибегнуть к дополнительным мерам в виде искусственного вклинения фрагментов с поколачиванием по большому вертелу. В результате опыта были сделаны следующие выводы:
a) срастание перелома не наступит, пока не достигнута полная репозиция;
b) перелом не срастается, пока не произойдет вклинения фрагментов;
c) некоторая степень рассасывания кости и укорочение шейки бедра неизбежны.
Все эти выводы были правильными в отношении несовершенных методов иммобилизации. В настоящее время, когда имеются методы внутренней фиксации, обеспечивающие иммобилизацию фрагментов, указанные положения потеряли свою силу. При полной фиксации перелом шейки бедра, как и всякий другой перелом, срастается независимо оттого, была ли репозиция точной или нет, достигнуто ли вклинение фрагментов или нет. Кроме того, перелом срастается без укорочения, иуспех внутренней фиксации не зависит от некоторой неизбежной абсорбции кости и укорочения шейки бедра.
Для остеосинтеза чаще всего используют трехлопастный гвоздь Смит-Петерсена или его модификации. Трелопастный гвоздь обеспечивает стабильный остеосинтез. Линейным разрезом длиной 7-10 см по наружной поверхности бедра обнажают подвертельную область. У основания большого вертела долотом делают зарубки соответственно лопастям гвоздя; под постоянным телерентгенологическим контролем в двух проекциях вводят гвоздь. Он должен пройти по середине шейки бедра в центр головки до кортикального слоя. Исключение составляют субкапитальные переломы, при которых такой метод не обеспечивает надежной фиксации маленького проксимального отломка. Для лучшей фиксации фрагментов кости при субкапитально переломе гвоздь проводят через сустав и вбивают в дно вертлужной впадины так, чтобы конец его выстоял в полость таза на 1 - 1.5 см.
Если операцию проводят без постоянного телерентгенологического контроля, наибольшую сложность представляет выбор направления проведения гвоздя. Предложены различные аппараты - направители для введения трехлопастного гвоздя под периодическим рентгенологическим контролем в двух проекциях. Одним из наиболее простых методов остеосинтез является применение в качествен направляющей 2-3 толстых градуированных спиц. После рентгенографии выбирают наиболее правильно расположенную спиц и по ней вводят трехлопастный гвоздь.
Открытый (внутрисуставной) остеосинтез проводят под наркозом. Операция более травматична и дает большую смертность , чем закрытый остеосинтез. После нее чаще развивается асептический некроз головки бедра.
Введение гвоздя можно осуществить с помощью различных методик.
Фиксация несколькими спицами по методу Моора производится при помощи трех очень тонких спиц из нержавеющей стали, пропущенных в шейку в виде треножника. Места входа спиц расположены по углам треугольника, и все они сходятся в середине головки бедра. Для предупреждения смещения каждую спицу фиксируют в области кортикального слоя бедра гайкой с нарезкой. В последнее время Moore стал вводить четыре спицы, расположенные параллельно: по одной спице в каждом квадранте шейки и головки бедра. Оба способа (с применением как трех, так и четырех спиц) удовлетворяют основному требованию внутренней фиксации шейки бедра, предупреждая возможность ротационных движений и углового искривления. Понятно, что правильное введение трех или четырех спиц несколько сложнее, чем одного гвоздя, но при чрезвертельных переломах этот способ фиксации имеет преимущество в меньшем расщеплении кости. Кроме того, при этом способе можно обеспечить более широкое захватывание небольшого дистального фрагмента.
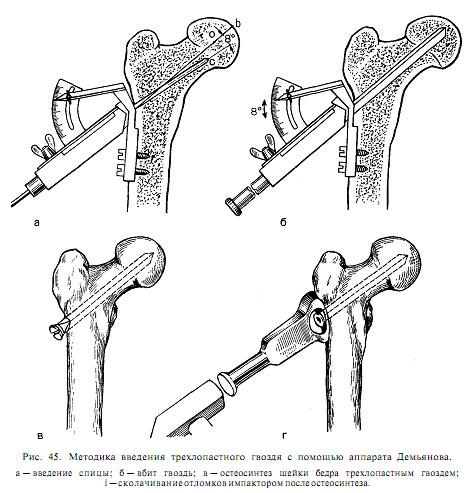
Аналогичные методы фиксации при помощи проволоки и гвоздей предложены другими хирургами.
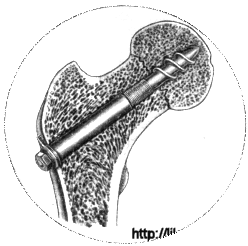
Фиксация винтами по методу Гендерсона производится при помощи винта, который предупреждает не только угловое искривление фрагмента своей длиной, но также и ротационные движения своими фланцами. Кроме того, винт обеспечивает крепкое соприкосновение одного отломка с другим, стягивая вместе головку и шейку бедра. После репозиции перелома и введения направляющей спицы с помощью канюлированного сверла проделывают отверстие в шейке бедра до уровня перелома. Винт проводят через просверленный ход и ввинчивают в проксимальный фрагмент до тех пор, пока все три фланца не будут погружены в него. Затем на тонкую нарезку дистальной части винта навинчивают металлический футлярчик, фиксируемый с помощью-гайки и прокладки к кортикальному слою кости. Аналогичный метод фиксации винтом описан Путти. Преимуществом этих способов является более прочная иммобилизация фрагментов вследствие их вклинения и отсутствие осложнений в виде скольжений н выхождения трехлопастного гвоздя.
Наименее травматичным является остеосинтез пучком напряженных V-образных спиц. При забивании пучков спиц происходит раздвигание костных балок без их разрушения по периметру фиксатора, как это бывает при формировании костного канала для монолитных конструкций, что совместно с динамическим напряжением в системе создает оптимальные условия при применении политензофасцикулярного остеосинтеза на фоне остеопороза.
Существенным преимуществом остеосинтеза пучками V-образных спиц является возможность его выполнения под местной анестезией через прокол кожи не более 1 см, что при прочих равных условиях стабильности фиксации, по сравнению с другими конструкциями, делает его особенно предпочтительным вариантом при лечении пострадавших в старческом возрасте.
Также к современным методам лечения следует отнести эндопротезирование тазобедренного сустава, как однополюсное так и тотальное. Однополюсное эндопротезирование головки бедренной кости производят у пожилых больных с оскольчатыми переломами шейки бедренной кости, нерепонируемыми переломами шейки, переломами шейки с вывихом головки бедренной кости, ложных суставах шейки, асептическом некрозом головки бедренной кости с выраженным болевым синдромом и нарушением функции конечности , опухолях головки и шейки бедра, в том числе у молодых ( метастазы или первичная саркома). Тотальное эндопротезирование - это замена поврежденного сустава на искусственный, одно из главных достижений этого столетия. Эндопротез состоит из трех основных частей: чашки, ножки, головки, которые повторяют анатомические структуры. Материал, используемый для искусственного сустава - это специальные сплавы металлов, сверхпрочный высокомолекулярный полиэтилен и керамика, разработанные специально для эндопротезирования. Они обеспечивают отличную тканевую биосовместимость, абсолютно безболезненное движение, максимальную прочность и долговечность эндопротеза.
Тотальное эндопротезирование применяется при длительном болевым синдромом у больных старше 60 лет, ревматоидном артрите, болезни Бехтерева, болезни Стилла, деформирующем артрозе различной этиологии, асептическом некрозе головки бедренной кости, несросшихся переломах шейки бедренной кости и чрезвертельных , постсептических, туберкулезных и операционных анкилозах, состояниях после реконструктивных операций, костных опухолях проксимального отдела бедра или вертлужной впадины,наследственных заболеваний( например ахондроплазии). Среди осложнений эндопротезирования следует отметить: ошибки допущенные при операции и подборе протеза, асептическая нестабильность, переломы ножки протеза, параартикулярная оссификация, образование гематомы, местные инфекционные осложнения, обострение хронических заболеваний.
Послеоперационное лечение. После закрытого остеосинтеза гипсовую повязку не накладывают. После открытого остеосинтез до снятия швов ( на 7-10 сутки) накладывают заднюю гипсовую лонгету от 12 ребра до пальцев стопы. С первых же дней после операции показано активное ведение больных (повороты в постели, дыхательная гимнастика). В течение 3-й и 4-й недели больные начинают ходить на костылях без опоры на больную ногу. С целью профилактики асептического некроза головки бедра (особенно при субкапитальных переломах) нагрузку на больную ногу не разрешают до 5-6 мес после операции. Гвоздь удаляют после полной консолидации перелома: обычно не раньше чем через год после операции. Трудоспособность оперированных закрытым методом восстанавливается через 7-18 мес.
Наиболее сложную группу представляют больные с субкапитальными и капитальными медиальными невколоченными переломами. Трудность фиксации и резкое нарушение кровоснабжения головки диктуют необходимость длительной (многомесячной) разгрузки оперированной конечности. Даже при правильном послеоперационном ведении больных с субкапитальным и капитальным переломом асептический некроз головки бедра наблюдается в 2-% случаев. Поэтому у пожилых больных с субкапитальным и капитальным переломами головки бедра целесообразнее проводить не остеосинтез перелома, а замену полусустава (головки и шейки бедра) эндопротезом.
На 2 - 3 день после операции начинают лечебную гимнастику в виде статических и динамических дыхательных и общеразвивающих упражнений для всех групп мышц. Для неповрежденной ноги используют активные движения пальцами стопы, тыльное и подошвенное сгибание стопы, круговые движения стопой, сгибание и разгибание в коленном суставе, отведение и приведение ноги, сгибание и разгибание в тазобедренном суставе. Рекомендуется изометрическое напряжение мышц бедра и голени, статическое удержание конечности в течение нескольких секунд, имитация ходьбы по плоскости постели, захватывание и удержание пальцами стопы различных легких предметов. С 4 - 5 дня после операции больному разрешается сгибать и разгибать оперированную ногу в коленном и тазобедренном суставе, скользя стопой по плоскости постели, сидеть и опускать ногу. Через 2 - 3 недели больного ставят на костыли и разрешают ходьбу с костылями без опоры на больную ногу. Сроки начала нагрузки на больную ногу индивидуальные (от 1,5 до 6 месяцев). Больного обучают ходьбе на костылях по ровному полу, лестнице, затем с одним костылем и палкой. Дальнейшее лечение можно проводить в домашних условиях. Важным представляется вопрос о времени начала нагрузки на оперированную конечность. Опыт показал, что преждевременная нагрузка может привести к смещению отломков, несращению перелома или асептическому некрозу головки. Поэтому частичную нагрузку не более 30% массы тела разрешают не ранее, чем через 3 - 4 месяца после операции, а полную - только через 6 мес. В течение этого времени больной должен систематически заниматься лечебной физкультурой, разрабатывать суставы поврежденной конечности, получать процедуры массажа. Трудоспособность восстанавливается через 6 - 8 мес.
Физиотерапия после перелома
Физиотерапия при закрытых переломах костей. Начинать физиотерапию следует уже на 2–5 день после травмы. В зависимости от формирования костной мозоли ее делят на 3 периода, которые при переломах трубчатых костей распределяются во времени приблизительно следующим образом.
В первый период (первые 10 дней после травмы) после репозиции и иммобилизации в клинической картине преобладают боли, отек и спазм мышц. Для обезболивания, ликвидации отека, рассасывания кровоизлияний и ускорения регенерации кости применяют следующие методы физиотерапии.
1.Интерференционные токи. Четыре электрода располагают на свободных от гипса участках (или для них вырезают окошки в гипсовой повязке) так, чтобы оба электрода перекрещивались в области перелома; применяется ритмическая частота 0-100 Гц, так как она действует болеутоляюще, ускоряет рассасывание отека и гематом и быстро регулирует нарушенные трофические процессы; сеансы проводят ежедневно по 15мин.
2.Ультрафиолетовые эритемные облучения 3 полей по 400см2 в сегментарной зоне или на симметричной непораженной конечности; дозировка-1-4 биодозы, всего 8-12 сеансов.
3.Электрофорез брома (в виде гальванического воротника или трусов по Щербакову)– рекомендуется для больных с резко выраженным болевым синдромом и повышенной раздражительностью.
4.Облучение лампой соллюкс, или Минина, всего 5–6 сеансов (если невозможно применить указанные выше методы).
5.Лечебная гимнастика: ее начинают на 3-й день после травмы в виде упражнений для симметричной непораженной конечности и небольших необездвиженных суставов, расположенных дистальнее перелома; назначаются также упражнения в виде двигательных представлений для иммобилизированной конечности, так как они способствуют предотвращению контрактур; при постельном режиме особое значение придается дыхательной гимнастике ввиду возможного развития пневмонии.
Второй период охватывает в среднем время от 10-го до 30-45-го дня (в зависимости от того, какая кость сломана) после травмы, т.е. образования соединительнотканной и первичной костной мозоли.
Цель физиотерапии – стимулировать ее образование и предупредить функциональные нарушения (тугоподвижность суставов, атрофию мышц и др.). Применяются следующие методы.
1.Интерференционные токи постоянной частоты 100 Гц или ритмической частоты 90-100 Гц.
2.Электрическое поле УВЧ – электроды располагаются поперечно в области перелома; дозировка олигометрическая; первые 5-10 сеансов ежедневно, а следующие – через день, по 8– 15мин; всего около 20 сеансов.
3.Общие (субэритемные дозы) или местные (эритемные дозы) ультрафиолетовые облучения, а в летние месяцы – воздушные и солнечные ванны.
4.Лечебный массаж (сначала симметрично здоровой конечности, а затем пораженной, проксимальнее и дистальнее места перелома) и лечебная физкультура.
Третий период охватывает в среднем время от 30-го дня до 2,5 месяца после травмы, когда происходит окончательное образование костной мозоли.
Главная цель физиотерапии – улучшить трофику тканей и предупредить появление осложнений (мышечной атрофии, тугопод-вижности суставов, контрактур и др.). Этому помогают интерференционные токи, электрофорез 5%-ного раствора кальция хлорида (проводится по продольной методике на пораженной конечности или в виде гальванического воротника, ежедневно, всего 20–30 сеансов), ультрафиолетовое облучение, электростимуляция, грязевые аппликации (при температуре грязи 38°C, по 20мин, через день, всего 12–15 аппликаций), массаж, лечебная физкультура.
Лечебную физкультуру при переломах проводят в 3 периода. Первый период совпадает со временем иммобилизации пораженной конечности. Назначают упражнения для здоровых конечностей и свободных от гипсовой повязки суставов, так как это способствует устранению нарушенного кровообращения, помогает своевременному образованию костной мозоли, предотвращению мышечной атрофии и тугоподвижности суставов.
Второй период начинается с момента снятия гипсовой повязки или иммобилизирующей шины. Цель лечебной гимнастики в этот период – восстановить объем движения во временно обездвиженных суставах и увеличить силу соответствующих мышц. Лучшее действие оказывает подводная гимнастика; упражнения (активные и пассивные движения пораженной конечностью) проводятся осторожно, без причинения боли, при постепенно нарастающей дозировке. Проводится и гигиеническая гимнастика.
В третьем периоде (крепкая костная мозоль) лечебная гимнастика направлена на устранение последствий травмы, как, например, атрофии мышц, контрактур и пр. Применяются активные движения с нагрузкой, трудотерапия, игры и др. Трудотерапию можно проводить еще в период иммобилизации. В частности, при переломе лучевой кости в типичном месте ее начинают со второго дня после перелома, применяя параллельно с лечебной гимнастикой (3 раза в день по 15–20мин) следующие виды трудотерапии: наматывание пряжи на поставленный высоко стул (упражнения для плечевого и локтевого суставов), завязывание финских узлов и пр.
После снятия повязки назначают постепенную нагрузку: вязание крючком из шерстяных ниток или лыка, изготовление керамических изделий и др.
Лечебную гимнастику при металлическом эндопротезе тазобедренного сустава начинают с первого дня после операции. Цель ее – стимулировать кровообращение и вентиляцию легких. Применяются дыхательные упражнения и активные упражнения дистальных суставов конечностей.
На 4-й день после операции больной должен встать и с помощью реабилитолога, поддерживающего его сбоку таким образом, чтобы он не наклонялся в тазу, обойти один раз вокруг койки.
На 11-й день, если рана зажила, начинается обучение ходьбе. Одновременно для стимуляции кровообращения, предупреждения атрофии мышц и увеличения объема движений проводят ручной массаж или подводный струйный массаж и лечебную гимнастику.
После прекращения иммобилизации при всех видах переломов рекомендуется проводить лечение интерференционными или диадинамическими токами, ультразвуком; назначают ванны или бальнеотерапию при температуре воды не выше 36–37°C, ручной или подводный массаж и лечебную гимнастику. Все перечисленные методы способствуют более быстрому восстановлению.
Очень хорошее действие при развитии тугоподвижности суставов, болей и др. как последствий переломов оказывают следующие методы.
1.Интерференционные токи. Используется ритмическая частота 0-100 Гц, так как она вызывает активную гипертермию, ускоряет ток лимфы, быстро регулирует нарушенные трофические процессы и действует обезболивающе; ритмическая частота 0– 10 Гц используется при наличии блокированных обездвиживанием суставов и для мышечной гимнастики.
2.Диадинамический ток вызывает гиперемию, оказывает болеутоляющее и улучшающее трофику действие. Электроды располагают поперечно тугоподвижным суставам последовательно в двух направлениях; применяют модуляции двухфазнофиксиро-ванного тока 2мин и короткого периода 4мин, сменяя полюс в середине сеанса, всего 5-15 сеансов; при атрофии мышц применяют ток при модуляции ритма синкопа; в таких случаях хорошо действует и электрофорез 10%-ного раствора витамина
3.Ультразвук. Применяется по лабильному способу; частота 800 или 1000 кГц, дозировка 0,3–0,8 Вт/см2, в течение 8-15мин, через день; лучшие результаты наблюдаются при применении импульсного режима, и когда в качестве контактного средства используют аминазную пасту. Улучшает кровоснабжение суставных и околосуставных тканей и уменьшает или снимает спазм мышц.
4.Синкардиальный массаж: он особенно хорошо действует при нарушении кровообращения, вызванного обездвиживанием и болезненной тугоподвижностью суставов. Массажную манжетку накладывают выше места перелома или тугоподвижного сустава, а при наличии отеков – в дистальной части конечности; сеансы проводят ежедневно по 15мин, при давлении 4,00-8,00 кПа (30–60 мм рт. ст.).
Перечисленные выше методы сочетают с ваннами, массажем и лечебной гимнастикой. Наилучший эффект наблюдается при сочетании интерференционных токов с ваннами, массажем и лечебной гимнастикой. Целый ряд авторов сообщают, что у больных, при лечении которых не применяли физиотерапевтических средств, процесс заживления протекал медленнее, боли и отек в области перелома длились дольше, чаще наблюдались осложнения. В связи с этим, физиотерапевтические методы как важную часть комплексной реабилитации при переломах следует использовать еще в первые дни после травмы, вплоть до полного функционального восстановления.
XΙ. Дневник
| Число | Результаты исследования | Назначения |
9.03.2011г 36,8°С ЧСС – 71 в мин. ЧД 17 в мин. |
Состояние удовлетворительное. Жалобы на боли в правом тазобедренном суставе. В легких дыхание везикулярное, хрипов нет. ЧСС 71 в минуту, удовлетворительных свойств. Сердечные тоны ясные. Живот не вздут, мягкий, безболезненный. Стул, диурез в норме. Отека правой голени, бедра нет. Движения правой стопой, чувствительность в норме. | Диета №5 Sol. Fraxiparini0.3 п\к 1 раз в день в 1000 Sol. Analgini 50% - 2.0 в\м 3 раза в день Sol. Dimedroli 1% - 2.0 в\м 1 раз в день Магнитотерапия на область правого тазобедренного сустава |
11.03.08 36,7°С ЧСС – 69 в мин. ЧД 18 в мин. |
Состояние удовлетворительное. Жалобы на боли в правом тазобедренном суставе. В легких дыхание везикулярное, без хрипов. Пульс 69 в минуту, удовлетворительных свойств. Сердечные тоны нормальные. Живот не вздут, мягкий, безболезненный. Стул, диурез в норме. Отека правой голени, бедра нет. Движения правой стопой, чувствительность в норме. | Sol. Fraxiparini 0.3 п\к 1 раз в день в 1000 Sol. Analgini 50% - 2.0 в\м 3 раза в день Sol. Dimedroli 1% - 2.0 в\м 1 раз в день Магнитотерапия на область правого тазобедренного сустава |
XΙΙ. Эпикриз
Шаталин Максим Викторович, 28 лет. 6 марта 2011 г получил травму правого бедра в 8:10 в результате падения на правый бок на лестнице. Машиной СМП доставлен в травмапункт БСМП в 9:10 с применением обезболивания (аналгин, димедрол), без иммобилизации. Из травмапункта поступил в стационар БСМП, травматологическое отделение. При поступлении предъявлял жалобы на болезненность в правом тазобедренном суставе, усиливающиеся при движении, а также на невозможность совершения полных движений. При поступлении гиперемия склер, лица, запах алкоголя на расстоянии. Клинический диагноз:
Основной: изолированная травма бедра, закрытый медиальный варусный перелом шейки правого бедра.
Сопутствующий: средняя степень алкогольного опьянения.
Проведенные лабораторно-инструментальные исследования:
| ОАК от 6.03 | ОАМ от 6.03 | б\х крови от 6.03 | Коагулограмма, 6.03 |
Hb – 150 г\л Эритроциты – 4,4*1012 \л ЦП – 1, 01 СОЭ – 10 Лейкоциты – 7,8*109 Палочкоядерные – 5% Сегментоядерные – 70% Лимфоциты – 23% Моноциты – 2% Эозинофилы – 1% Заключение: повышена СОЭ |
Цвет – соломенно-желтый Плотность – 1, 016 рН- кислая Эпителий – единичные клетки Эритроциты – единичные клетки Белок – отриц. |
О.билирубин – 7,3 мкмоль\л о. белок – 64 г\л мочевина – 3,3 ммоль\л глюкоза – 3,4 ммоль\л АлАТ – 50 Ед\л АсАТ – 36 Ед\л Заключение: повышение АлАТ, понижение о.белка |
АЧТВ – 86 ПТЧ - 1,0 Тромбиновое время – 17 Фибриноген А – 3,33 β-нафт.проба +++ Заключение: поышение АЧТВ, тромбинового времени, нафталовой пробы |
Анализ крови на спирт от 6.03: 1,93‰ (соответствует средней степени алкогольного опьянения)
Анализ кровина группу, резус-фактор, RW: Ι(0) группа, Rh-положительная, RW-отрицательная.
ЭКГ от 6.03: Ритм синусовый, 75 в минуту, нормальное положение оси, без патологии.
Рентгенологическое исследование 6.03: медиальный варусный перелом шейки правого бедра; исследование свертывающей системы: нарушение свертывающей системы; ОАК: повышение СОЭ; б\х крови выявило снижение общего белка и повышение АлАТ; в крови 1, 2%0 спирта. Проводятся инъекции фраксипарина, анальгина и димедрола; проводится магнитотерапия правого тазобедренного сустава.
Для лечения данного пациента необходимо провести закрытую репозицию отломков с последующим кортикальным остеосинтезом. После операции больному следует на 2-4 сутки проводить дыхательную гимнастику, общеразвивающие упражнения на все группы мыщц, а также шевелить пальцами ног, упражнения на мышцы стопы. С 3-4 недели можго ходить на костылях. До 5-6 месяцев нагрузка на больную ногу запрещена. В 7-8 месяцев произвести извлечение гвоздя из кости при благоприятном сращении. Рентгенологическое исследование для наблюдения динамики. ЛФК, массаж, физиолечение в стационаре и амбулаторно(ультрафиолетовые эритемные облучения дозировка-1-4 биодозы, всего 8-12 сеансов; Электрическое поле по 8– 15мин 19 сеансов; ультразвук по лабильному способу, частота 800 или 1000 кГц, дозировка 0,3–0,8 Вт/см2, в течение 8-15мин, через день 12 процедур).
Прогноз для жизни благоприятный, для здоровья и труда при надежном сращении также благоприятен.
Рекомендации:
1. Соблюдение пациентом плана лечения
2. Строгое выполнение приемов ЛФК
3. Полноценное питание
4. Ведение здорового образа жизни(особенно обратить внимание на исключение алкоголя и табака)
5. Во время реабилитации прием поливитаминных препаратов или препаратов кальция
XΙΙΙ. Заключение
У данного больного получена нехарактерная для возраста и физического состояния травма. Что, возможно, обусловлено его особенностями образа жизни(наследственность не отягощена, выявленных хронических заболеваний систем органов нет), так как больной курит и употребляет алкоголь, не работает(сниженная физическая нагрузка). У него, скорее всего, имеются метаболические нарушения(основываясь на снижении белка крови, данные о употреблении алкоголя и курении, наличии менее 5 лет назад переломов), возможно нарушен кальциевый обмен. В таком случае при его лечении необходимо рационализировать питание, режим двигательной активности(ЛФК), исключить алкоголь, ввести в рацион богатые микроэлементами и витаминами продукты, в летнее время проводить солнечные ванны. При соблюдении вышеуказанных рекомендаций и режима лечения сращение перелома будет проходить ниболее благоприятно.
XΙV . Литература
1. Дамулин И.В. Падения в пожилом и старческом возрасте. //Consilium Medicum. – 2003.– 3. – С.67–82
2. Copyright © MedicInform.Net - здоровье, медицина, психология, 1999 – 2010гг.
3. Переломы шейки бедра, Я.Л.Цивьян, Новосибирск, 1960г
4. Переломы бедра, М.А.Никольский,В.А.Железняк, Витебск, 1981
5. Методическое письмо- переломы шейки бедра и их лечение, В.И.Фишкин, Свердловск, 1960г.
6. Интернет-ресурсы:
¨ travmatolog.net
¨ travmatologiya.ru
¨ vtrauma.ucoz.ru
5. Уотсон-Джонс Р. Переломы костей и повреждения суставов. - М.: Медицина, 1999.
Похожие рефераты:
Практическое гомеопатическое лекарствоведение
Анализ ситуации, страхование рисков
Лечебная физкультура при переломах голени
Акушерство. Методические рекомендации кафедры
Сборник тестовых заданий для итоговой государственной аттестации по специальности 0401 0402
Диагностика и консервативное лечение асимметрии таза у детей
Амбулаторная хирургия. Диагностика и обследование амбулаторных больных
Итоговое государственное тестирование
Реабилитация больных с травмами голеностопного сустава
Боевые повреждения конечностей
Закрытый оскольчатый чрезвертельный варусный перелом левого бедра со смещением под углом