| Скачать .docx | Скачать .pdf |
Доклад: Доклад: Функциональные нарушения после хирургического лечения опухолей
иридоцилиарной зоны и меры их предупреждения
Н
овообразования переднего отрезка, по данным разных авторов, встречаются в 20–40% среди всех внутриглазных опухолей. Длительное время опухоли радужки и цилиарного тела отождествляли с опухолями хориоидеи, которые в 80% случаев представлены меланомой – одной из самых злокачественных опухолей, наблюдающихся у человека. Приравнивание новообразований иридоцилиарной зоны к опухолям заднего отдела сосудистой оболочки являлось основной причиной удаления глаз у таких больных.
Однако изучение клинической картины иридоцилиарных опухолей, их морфогенеза позволило высказать суждение о преобладании (60–90%) доброкачественных опухолей (Левкоева Э.Ф., 1973; Зиангирова Г.Г., 1978; Shields J.A., 1983; Саакян С.В., 1987). Рис. 1 иллюстрирует частоту злокачественных и доброкачественных новообразований иридоцилиарной зоны (476 наблюдаемых нами больных). Длительное наблюдение (до 15 лет) показало, что злокачественные опухоли радужки и цилиарного тела имеют более благоприятный прогноз, чем при локализации в хориоидее, что можно объяснить преимущественно веретеноклеточным строением этих опухолей. Все это позволило отказаться от энуклеации, как безальтернативного метода лечения. К концу 70–х годов было предложено большое количество методик органосохраняющих операций (Волков В.В., 1971; Barraquer J., 1975; Mathieu M., 1975; Линник Л.Ф., 1977; Бровкина А.Ф. и др. 1978, 1979). Однако увеличение количества проводимых в клиниках операций подобного рода привело к увеличению числа пациентов, которые, избавившись от основного заболевания, страдают в дальнейшем от функциональных расстройств, развивающихся после блокэксцизий.
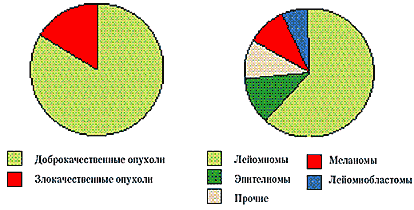
Рис. 1а. Частота доброкачественных и злокачественных опухолей иридоцилиарной зоны.
Рис. 1б. Гистологическая структура опухолей иридоцилиарной зоны.
Дело в том, что иссечение опухоли приводит к образованию большого дефекта в радужке, и тем самым нарушается ее диафрагмальная функция. А это в свою очередь является причиной снижения остроты зрения и возникновения различных функциональных расстройств. Следует отметить, что речь, как правило, идет о лицах трудоспособного возраста, социальная и профессиональная активность которых резко снижается.
Исследования, проведенные у 476 больных, оперированных в отделе офтальмоонкологии и радиологии МНИИ ГБ им. Г. Гельмгольца, позволили выявить виды функциональных расстройств, развивающихся после операций и представляющих для больных наибольший дискомфорт, а также разработать профилактические мероприятия.
Одно из самых распространенных осложнений – снижение остроты зрения, которое напрямую зависело от размеров послеоперационного дефекта радужки (рис. 2). Оказалось, что после иссечения 1/4 окружности радужки острота зрения снижается до 45%. Удаление 1/3 радужки приводит к снижению зрения на 65%. При обследовании этих больных через 6 месяцев выявлено незначительное повышение остроты зрения (не более чем на 15%).
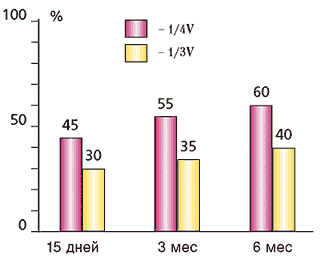
Рис. 2. Частота восстановления остроты зрения в зависимости от размера иссечения радужки и от сроков наблюдения у больных без иридопластики.
Причиной ухудшения зрения является не только сформированная полная колобома радужки, но и развивающийся в послеоперационном периоде роговичный и хрусталиковый астигматизм. При условии, что во всех случаях мы использовали клапанный склеральный разрез, роговичный астигматизм был отмечен у 40% больных. Процесс этот оказался динамичным: частота и степень его зависели от локализации операционного разреза и послеоперационных сроков. Чем ближе к лимбу производится разрез, тем чаще (60%) развивается гиперметропический астигматизм, степень которого составляла в среднем 2,5 Д. Как показали дальнейшие наблюдения за больными в динамике, в течение 6 месяцев имело место уменьшение астигматизма до 0,5 Д.
Хрусталиковый астигматизм появляется, по нашим данным, у 64% оперированных больных. Причиной развития его является нарушение иридохрусталиковой диафрагмы и целости части цинновых связок. Частота его развития напрямую связана с размером образовавшегося дефекта: сублюксация в переднюю камеру наблюдалась у всех больных при удалении половины радужки, в 40% при удалении 1/3 ее окружности и лишь в 13% при иссечении 1/4 части радужки. В отличие от роговичного астигматизма, который имеет тенденцию к нивелированию, степень хрусталикового астигматизма нарастает по мере усиления сублюксации (рис. 3). Следовательно, экономная резекция радужки предотвращает развитие этого вида функционального расстройства.
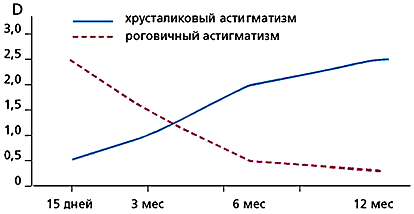
Рис. 3. Динамика роговичного и хрусталикового астигматизма после блокэксцизий.
Наиболее распространенным осложнением после органосохраняющих операций следует признать светорассеяние и светобоязнь, которые возникают при формировании полной колобомы радужки. Поскольку опухоли чаще всего локализуются в нижнем секторе радужки, эти осложнения беспокоят больных в большей степени.
Светорассеяние относится к группе сферических аберраций и определяется разностью между степенью преломления лучей, проходящих через центр и периферию зрачка. Отсутствие единого фокуса приводит к появлению кругов светорассеяния. Степень его зависит от величины колобомы. По нашим наблюдениям, при удалении 1/3 окружности радужки светорассеяние возникает у 60% больных, и в 21% случаев – при удалении ее четверти. Светобоязнь возникает позже, чем светорассеяние, что можно объяснить ответной реакцией глаза на постоянное и мощное раздражение нервных рецепторов сетчатки. Встречается она у 57% оперированных больных.
Таким образом, снижение центрального зрения за счет роговичного и хрусталикового астигматизма, увеличения размеров зрачка, а также сопутствующие им световые аберрации резко ухудшают функциональные исходы после органосохраняющих операций при опухолях иридоцилиарной зоны.
С целью уменьшения этих осложнений по предложению проф. А.Ф. Бровкиной нами была использована одномоментная иридопластика. После удаления опухоли на радужку накладывали от 1 до 3 швов нейлон 10–00 или 11–00. Наблюдения за больными на протяжении 20 лет показали полную безопасность этого фрагмента операции при новообразованиях радужки, а обследование больных в динамике показало его целесообразность (рис. 4 а, б).
Рис. 4а.
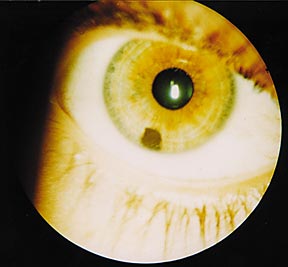
Рис. 4б.
Оказалось, что при одинаковом исходном состоянии зрительных функций использование иридопластики позволило добиться значительного улучшения остроты зрения после операции с полным его восстановлением до исходного уровня (рис. 5).
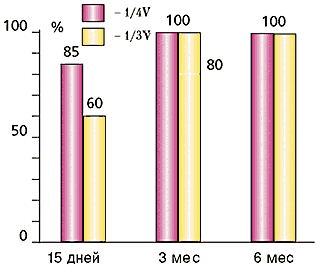
Рис. 5. Частота восстановления остроты зрения в зависимости от размера иссечения радужки и от сроков наблюдения у больных c иридопластикой.
На степень роговичного астигматизма иридопластика не оказывала никакого влияния, в то же время хрусталиковый астигматизм не развивался.
Сохранение у части больных с иридопластикой световых аберраций объясняется невозможностью полного ушивания радужки после удаления опухоли. В целях экономной резекции разрез радужки проводится не по меридианам, а по дугообразной линии, соответствующей конфигурации опухоли. При этом полное сопоставление краев радужки иногда представляется проблематичным. Правда, нанося дополнительные разрезы у ножек колобомы радужки, удается наложить дополнительные швы и уменьшить ее размеры. Ушивание краев раны радужки или уменьшение полной ее колобомы позволяет добиться значительного сокращения случаев светобоязни (с 57% до 16%). При проведении реконструктивной операции с восстановлением формы зрачка светорассеяние встречается только при наличии большой базальной колобомы и составляет 20% (рис. 6).
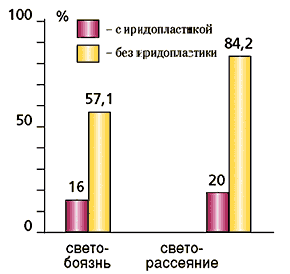
Рис. 6. Частота аберраций у больных с иридопластикой и без сохранения формы зрачка после блокэксцизий.
Резюмируя результаты функциональных исходов у больных после блокэксцизий по поводу опухолей переднего отрезка глаза, следует отметить, что проведение реконструктивных операций позволяет в значительной степени сохранить функции глаза, способствует профилактике световых аберраций.
Поскольку истинным критерием оценки эффективности лечения являются отдаленные результаты (сроки наблюдений от 5 до 20 лет), нами в сравнительном аспекте изучена профессиональная реабилитация больных после локальных эксцизий новообразований иридоцилиарной зоны с сохранением и без сохранения зрачка. Оказывается, что к работе по своей специальности возвращается 91% больных, которым удалось провести иридопластику и лишь 68% больных без сохранения формы зрачка. Анализируя причины, не позволившие провести пластические операции большой группе больных, мы установили, что только 73% больных были прооперированы сразу после установления диагноза, тогда как среди больных с иридопластикой этот процент составил 90. Несмотря на доброкачественный характер роста большинства опухолей иридоцилиарной зоны, отсрочка операционного вмешательства приводит к увеличению объема опухоли и, как следствие, к увеличению объема хирургического вмешательства. Благодаря раннему выявлению опухоли и своевременно проведенной операции у 78,6% больных с иридопластикой иссечена 1/4 часть окружности радужки. Длительное наблюдение показало, что оптимальным для проведения пластической операции является иссечение 1/4 ее окружности.
Таким образом, сравнительный анализ функциональных расстройств, развивающихся после локального удаления опухолей иридоцилиарной зоны, показал, что лучшим методом их предупреждения является ранняя диагностика, позволяющая провести блокэксцизию с одномоментной иридопластикой и сохранить высокую остроту зрения в послеоперационном периоде за счет формирования зрачка и сохранения иридохрусталиковой диафрагмы (рис. 7).
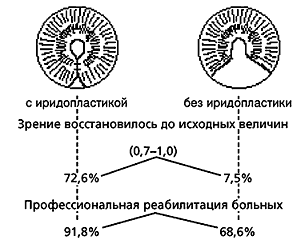
Рис. 7. Медико-социальная реабилитация больных с опухолями иридоцилиарной зоны после блокэксцизий.
Литература:
1. Бровкина А.Ф., Гундорова Р.А. – Результаты органосохранного лечения при опухолях иридоцилиарной области и показания к их применению // Офтальм.журн. – 1978–№6, стр.426–431.
2. Бровкина А.Ф., Кодзов М.Б., Костина В.А. – УЗ хирургия при опухолях иридоцилиарной зоны // 5 Всесоюзн. Съезд офтальмол. 1979 – т.3 – стр.164–165.
3. Волков В.В., Загородная Т.П., Каверина З.А. – О выработке показаний к иссечению опухолей радужки и цилиарного тела // Офтальм.журн. – 1971 – №3 – стр.171–174.
4. Левкоева Э.Ф. – Опухоли глаза // М., “Медицина”, 1973
5. Зиангирова Г.Г., Новикова Г.К. – Клинико–морфологическая характеристика миогенных опухолей радужки и иридоцилиарной зоны // В.О., 1978 – №3 – стр.56–65.
6. Линник Л.Ф. – Органосохранные операции при опухолях сосудистого тракта // Офтальм.журн. – 1977 – №8 –стр.572–576.
7. Саакян С.В. – Функциональные расстройства и меры их предупреждения после хирургического лечения опухолей иридоцилиарной зоны // Дисс.канд.– 1987.
8. Barraquer J. Surgery of iris tumours // Adv. Ophthalmol. – 1975 – N 30 – p.102–103
9. Mathieu M. Iridectomy and cyclectomy in tumour cases // Adv.Ophthalmol. – 1975 – N 30 – p.222–250